Reporte de Caso
Leishmaniosis cutanea: manifestación clínica inusual
Cutaneous leishmaniosis: unusual clinical manifestation
Aidé Sandoval-Juárez1,a, Gloria Minaya-Gómez1,b, Nyshon Rojas-Palomino1,a, Eduardo Falconi1,c , Omar Cáceres1,e
1 Instituto Nacional de Salud. Lima, Perú.
a Biólogo; b bióloga, máster en Medicina Tropical y Salud Internacional; c médico infectólogo tropicalista, e master en Bioquímica y Biología Molecular.
Las manifestaciones clínicas de la leishmaniosis son variables y están relacionadas con la especie infectante, su relación con el medioambiente y con la respuesta inmune del hospedero. Se presenta un caso de leishmaniosis andina cutánea tardía con una manifestación extensa. El caso se confirmó a través de estudios microbiológicos e inmunológicos, la identificación se realizó mediante secuenciamiento del gen del citocromo b, determinándose la especie como Leishmania (Leishmania) amazonensis. La paciente recibió tratamiento con estibogluconato sódico y al término de la terapia, mostró mejoría clínica de las lesiones. Se recomienda considerar a la leishmaniosis en el diagnóstico diferencial cuando se atienda ulceras crónicas dermatológicas atípicas.
Palabras clave: Leishmaniasis cutánea; Leishmania; Citocromos b (fuente DeCS BIREME).
ABSTRACT
Clinical manifestations of leishmaniasis are diverse and related to the infecting species, its relationship with the environment and the host immune response. A case of late Andean cutaneous leishmaniasis with extensive manifestation is presented. The case was confirmed through microbiological and immunological studies; identification was performed by cytochrome b gene sequencing and the species was determined as Leishmania (Leishmania) amazonensis. The patient was treated with sodium stibogluconate and at the end of therapy the patient showed clinical improvement of the lesions. It is recommended to consider leishmaniasis in differential diagnosis when treating atypical dermatological chronic ulcers.
Key words: Leishmaniasis, cutaneous; Leishmania; Cytochromes b (source: MeSH, NLM).
INTRODUCCIÓN
La leishmaniosis es una zoonosis parasitaria producida por diferentes especies de protozoarios del género Leishmania pertenecientes a la familia Trypanosomatidae y transmitida por la picadura de insectos dípteros hematófagos que corresponden a diferentes especies de flebotómos en el viejo mundo y lutzomyias en el nuevo mundo. La enfermedad se caracteriza por comprometer la piel, mucosas y vísceras, según la especie de leishmania involucrada y la respuesta inmune celular del huésped (1-3).
Afecta aproximadamente a 12 millones de personas en 88 países, con una ocurrencia anual de 0,7 a 1,2 millones de casos de la forma cutánea y una incidencia global anual de 0.2 a 0.4 millones de la forma visceral (4), e incidencias que han aumentado en los últimos 15 años (5). En el Perú, la leishmaniosis es endémica en el 74% del territorio nacional, con un incremento sostenido del número de casos en los últimos 14 años (6).
En esta enfermedad, las lesiones aparecen típicamente en zonas expuestas, como en la cara, extremidades superiores e inferiores. Comienzan como un nódulo pequeño no doloroso de evolución crónica que posteriormente se ulcera, de manera indolora, con bordes elevados e indurados (7,8). Los casos de leishmaniosis son confirmados mediante análisis microbiológicos como raspados de lesión (frotis) en láminas coloreadas con Giemsa (9,10), o en cultivos en medio de agar sangre bifásico; la sensibilidad y especificidad de estas técnicas se ven afectados por la habilidad o experticia que tenga el personal de laboratorio que obtiene y examina la muestra, el grado de contaminación bacteriana de la úlcera y la carga parasitaria al momento del examen, entre otras (11).
Estas dificultades se pueden superar con pruebas como la reacción en cadena de la polimerasa (PCR), técnica de alta sensibilidad y especificidad para el diagnóstico de la leishmaniosis que permite realizar un diagnóstico oportuno de esta enfermedad (12). Se reporta el caso de una paciente con manifestación clínica inusual de leishmaniosis cutánea.
REPORTE DE CASOMujer de 24 años de edad, natural y procedente de Huánuco, zona endémica de leishmaniosis y lugar probable de infección. La paciente manifestó presentar las lesiones desde la edad de 6 años. Inició con una lesión pápulo nodular eritematosa, localizada en el cuadrante supero externo del glúteo derecho, que evolucionó a úlcera, aproximadamente al mes. Después, apareció una nueva lesión en la región glútea izquierda de características similares a la anterior, comprometiendo progresivamente ambos glúteos; posteriormente, aparecen nuevas lesiones en la cara posterior de ambos muslos y en rodilla derecha.
La paciente fue tratada con curaciones a base de remedios caseros, sin mejoría en las lesiones; por lo que a los 9 años de edad fue llevada a un puesto de salud donde recibió tratamiento para leishmaniosis, aparentemente con antimoniales, con remisión parcial de algunas lesiones. Sin embargo, refiere que posteriormente las lesiones se reactivaron volviéndose ulcerativas y verrucosas extendiéndose a los glúteos y miembros inferiores, acompañados de dolor, prurito, con presencia de exudado en algunas de ellas. Luego de estos episodios algunas lesiones quedaban con formaciones cicatriciales. La paciente manifestó que 4 años atrás, dichas lesiones fueron catalogadas como tuberculosis (TB) cutánea recibiendo el esquema I para tratamiento de TB, pero al no haber mejoría abandonó el tratamiento a los 2 meses.
Los exámenes de laboratorio de ELISA para VIH resultaron negativos. Se realizaron múltiples raspados de diversas lesiones para examen directo parasitológico (frotis coloreado con Giemsa) observándose formas de amastigotes al microscopio (1000 x). Los cultivos en agar sangre de raspados de cuatro lesiones distintas, evidenciaron al cuarto día formas promastigotes. La lectura de la prueba de intradermorreacción de Montenegro (IDRM) tuvo un resultado de 16 x 10 milímetros; la prueba de inmunofluorescencia indirecta (IFI) fue positiva a la dilución de 1/80; la identificación de especie se realizó mediante secuenciamiento del gen del citocromo b, determinándose la especie como Leishmania (Leishmania) amazonensis. Adicionalmente, se le realizó cultivos para micosis superficial y profunda, los cuales dieron resultado negativo; a pesar del antecedente de falta de respuesta al tratamiento antituberculoso se realizó cultivo de biopsia para micobacterias, también con resultado negativo.
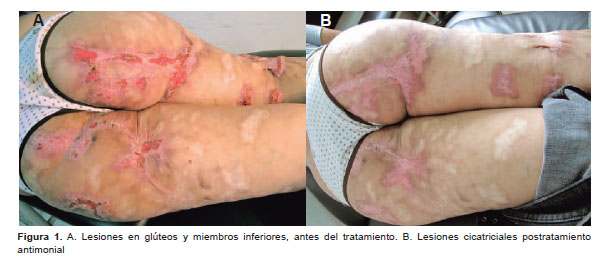
La paciente fue catalogada como un caso de leishmaniosis andina cutánea tardía e inició tratamiento con estibogluconato de sodio, 20 mg/k/día por 40 días en el Hospital Nacional Arzobispo Loayza. Tres meses después de concluir su tratamiento, acudió para su control serológico mediante la prueba de IFI, continuando su resultado positivo, a la misma dilución. No obstante, se observó mejoría clínica de las lesiones, lo cual se evidencia en la Figura 1.
DISCUSIÓN
El caso descrito en el presente reporte es inusual debido a su presentación clínica. Inició la enfermedad a la edad aproximada de 6 años, con lesiones múltiples en toda el área comprometida, siguió un curso crónico y persistente sin mejoría, recibiendo múltiples antibióticos y antimicóticos.
La presentación clínica de leishmaniosis depende, entre otros factores, de la especie involucrada. En Perú, según diversos estudios, la especie que con más frecuencia ocasiona leishmaniosis cutánea es L.(Viannia) peruviana mientras que la leishmaniosis mucosa es causada generalmente por L.(Viannia) braziliensis, pero en nuestro medio existen otras especies menos frecuentes que pueden dar presentaciones atípicas (13).
En el Perú, según la clasificación propuesta por Burstein, quien denominó las formas clínicas según criterio epidemiológico (procedencia), aspecto clínico y tiempo de evolución, como: leishmaniosis andina cutánea (equivalente a la clásica “uta”), leishmaniosis andina cutáneo-mucosa, leishmaniosis selvática cutánea, leishmaniosis selvática cutáneo-mucosa (equivalente a la clásica “espundia”), reciente si es menor de un año y tardía si es más de un año (14). Presentamos un caso atípico que clínicamente correspondería a una leishmaniosis andina cutánea tardía de presentación clínica inusual y que fue tipificado por secuenciamiento como Leishmania (Leishmania) amazonensis.
Este caso se caracterizó por múltiples y progresivas lesiones cutáneas crónicas, en la cual la inmunidad del hospedero aparentemente no tenía ninguna alteración. La singularidad de este tipo de leishmaniosis con múltiples formas de presentación, como cicatrices retráctiles y queloides, lesiones verrucosas en región posterior de miembros inferiores, lesiones exofíticas en región glenoidea derecha, lesiones queloides retráctiles hipocrómicas en borde lateral y lesión ulcerativa en borde lateral de miembro inferior derecho, son manifestaciones clínicas inusuales a las formas comunes de leishmaniosis cutánea.
Es importante descartar la posibilidad de otras etiologías, como se hizo en este caso, dentro de las cuales se descartó la esporotricosis, cáncer de piel, tuberculosis cutánea, ulcera varicosa, micobacterias atípicas y otras enfermedades de piel. Todas estas alternativas se deben tener presente ante un paciente con antecedentes de viaje a zonas endémicas y se debe insistir en llegar a un diagnóstico certero, mediante alguno de los métodos previamente mencionados, para que el paciente sea beneficiado con un tratamiento adecuado y oportuno, que evite las secuelas y complicaciones.
Agradecimientos: al Dr. Carlos Benites Villafane, jefe del Servicio de Infectología del Hospital Arzobispo Loayza, por las facilidades para la investigación del caso y aportes clínicos. A la Dra. Lely Solari Zerpa por la revisión crítica del manuscrito.
Contribuciones de autoría: AS, GM, EF han participado en la concepción del artículo, la recolección de datos, su redacción, revisión crítica y aprobación de la versión final. NR y OC realizaron la identificación de especie, el análisis e interpretación de datos y revisión crítica del artículo.
Referencias Bibliográficas
1. Perú, Ministerio de Salud, Oficina General de Epidemiología. Leishmaniasis . Módulos Técnicos Serie Documentos Monográficos N°8. Lima: MINSA; 2000.
2. Munstermann LE. Biology of disease vectors . En: Masquardt WC, Freirer J, Hagedorn H, Hemingway B, Moore C. Phlebotomine sand flies, the Psychodidae. 2da ed. San Diego: Elsevier; 2004. p 141-51.
3. World Health Organization. Report of the Fifth Consultative Meeting on Leishmania/HIV Coinfection . Addis Ababa: WHO; 2007.
4. Alvar J, Vélez I, Bern C, Herrero M, Desjeux P, Cano J, Jannin J, den Boer M, The WHO Leshmaniasis Control Team. Leishmaniasis Worldwide and global Estimates of its Incidence. PLoS ONE, 2012;7(5): e35671.
5. Organización Mundial de la Salud. Control de la leishmaniasis . Informe de la Secretaría. 118 a reunión. Ginebra: OMS; 2006.
6. Tendencia de las enfermedades o eventos sujetos a notificación obligatoria . Bol Epidemiol (Lima). 2012; 21(27):438-42.
7. Markle WH, Makhoul K. Cutaneous leishmaniasis: recognition and treatment . Am Fam Physician. 2004 Mar 15;69(6):1455-60.
8. Córdova-Uscanga C, Albertos-Alpuche NE, Andrade-Narváez FJ, Canto-Lara SB. Leishmaniasis: estudio epidemiológico preliminar en una localidad de la zona endémica del estado de Tabasco . Salud Publica Mexico. 1993;35(4):345-50.
9. Perú, Ministerio de Salud. Manual de procedimientos de laboratorio para el diag nóstico de leishmaniasis . Serie de Normas Técnicas N.º 13. Lima: MINSA; 1995.
10. Herwaldt BL. Leishmaniasis . Lancet 1999 Oct 2;354(9185):1191-9.
11. Garcia AL, Parrado R, De Doncker S, Bermudez H, Dujardin JC. American tegumentary leishmaniasis: direct species identification of Leishmania in non-in vasive clinical samples . Trans R Soc Trop Med Hyg. 2007 Apr;101(4):368-71.
12. Schönian G, Nasereddin A, Dinse N, Schweynoch C, Schallig HD, Presber W, et al. PCR diagnosis and characterization of Leishmania in local and imported clinical samples . Diag Microbiol Infect Dis. 2003 Sep;47(1):349-58.
13. Lucas CM, Franke ED, Cachay MI, Tejada A, Cruz ME, Kreutzer RD, et al., Geographic distribution and clinical description of leishmaniasis cases in Perú . Am J Trop Med Hyg. 1998 Aug;59(2):312-7.
14. Burstein Alva, Z, Guillén A; Leishmaniasis cutánea y mucocutánea (CIE-10 B55 1-B55-2) en el Perú . Rev Peru Med Exp Salud Publica 2002;19(4):215-8.
Correspondencia:
Aide Sandoval Juárez
Dirección: Jr. Cápac Yupanqui 1400, Jesús María. Lima, Perú
Teléfono: 995057525
Correo electrónico:
aidesandoval95@yahoo.com.pe
Recibido: 28-04-14
Aprobado: 09-07-14