Original Breve
Pronóstico al año tras sufrir el debut de enfermedad cerebrovascular en pacientes de un hospital nacional de Lima, Perú
One year prognosis after suffering the onset of cerebrovascular disease in patients from a public hospital in Lima, Peru
C. Martín A. Alvarado-Dulanto1,a, María de los Ángeles Lazo1,a, Javier D. Loza-Herrera1,a, Germán Málaga1,b
1 Unidad de Conocimiento y Evidencia (CONEVID), Facultad de Medicina, Universidad Peruana Cayetano Heredia, Lima, Perú.
a Médico cirujano; b médico internista, magíster en Medicina.
RESUMEN
En Latinoamérica la información del pronóstico de pacientes con enfermedad cerebrovascular (ECV) es limitada. Por ello, se buscó determinar el pronóstico vital y funcional al año, de pacientes con debut de ECV. Se desarrolló un estudio de cohorte prospectivo, con seguimiento al año a pacientes con primer evento cerebrovascular reclutados en el servicio de medicina de un hospital nacional. Se recolectó datos sociodemográficos, antecedentes patológicos e información del evento. Se halló proporciones de mortalidad, diferencias entre subgrupos y se comparó la funcionalidad inicial y al año. Se incluyó 101 pacientes, 20,8% falleció durante el seguimiento, encontrándose mayor mortalidad en los mayores de 65 años y en aquellos severamente discapacitados tras el evento. La funcionalidad no mejoró al año. Se concluye que uno de cinco pacientes que debuta con ECV fallece al año, con mayor mortalidad en ancianos y en pacientes gravemente discapacitados. Es pertinente crear un sistema de seguimiento y soporte para prevenir evolución desfavorable en pacientes que sufren ECV.
Palabras clave: Accidente cerebrovascular; Mortalidad; Recuperación de la función (fuente: DeCS BIREME).
ABSTRACT
In Latin America, there is almost nonexistense information about the prognosis of patients with stroke. We tried to find one- year vital and functional prognosis from patients with "first-ever stroke". We did a prospective cohort study, recruiting patients in the medicine service of a public hospital, and follow them up to one year after their first-ever stroke. We collected baseline data, such as previous medical history and information about their stroke. We found mortality proportions, differences among subgroups, and compared their actual and initial functionality. We included 101 patients, 20.8% of whom died during the follow-up, with higher mortality in people over 65 years old and those severely disabled after the stroke. The functionality did not improve after one year. One out of five patients with a first-ever stroke dies a year after it, with higher mortality in elders and in people with severe disability. We conclude it is mandatory to develop a follow-up and support program to prevent unfavorable outcomes in patients who suffer stroke.
Key words: Stroke; Mortality; Recovery of function (source: MeSH NLM).
INTRODUCCIÓN
La enfermedad cerebrovascular (ECV) es un problema de salud pública que representa la tercera causa de muerte a nivel mundial (1). Anualmente, 15 millones de personas en el mundo sufren un ECV, de ellos, 5 millones mueren prematuramente y otros 5 millones permanecen con secuelas discapacitantes (1,2). En países industrializados representa el 12% de todas las muertes. Debido a su letalidad, en los últimos años ha generado costos que ascienden a aproximadamente 73,7 mil millones de dólares por año en los Estados Unidos y 38 mil millones de euros para la comunidad europea (1,3).
Un estudio previo en India encontró una mortalidad al mes de 27,2%, de ellos, el 72% falleció en los primeros 10 días tras el debut de ECV, asimismo, se encontró discapacidad leve en 42,4% de los sobrevivientes, moderada en 43% y postración en un 16%.(4). En Sudamérica, estudios muestran mortalidad hospitalaria de 20,9% (5) y al año de 25,1% (6), además de mayor riesgo de muerte en pacientes mayores de 65 años, iletrados (6), desempleados (7), con discapacidad previa al evento (5), ECV de origen cardioembólico y baja adherencia al tratamiento posterior (8).
En nuestro medio, el Ministerio de Salud notificó un aumento en la mortalidad por ECV entre los años 2000 y 2006, lo cual puede explicarse por una mayor incidencia de casos en el periodo 2000-2009 (9). En el Hospital Nacional Cayetano Heredia (HNCH), se halló 2000 casos de ECV en la última década, con una mortalidad hospitalaria de 20%, siendo mayor en mujeres y en pacientes que sufrieron ECV de tipo hemorrágico (10,11). Otro estudio de cohorte retrospectivo, encontró mortalidad hospitalaria de 5,2%, con pronóstico favorable de funcionalidad al alta en 39,9% de pacientes (12).
En nuestro medio hay necesidad de conocer el pronóstico de pacientes con ECV luego del alta hospitalaria ya que esto permitirá tomar las medidas pertinentes de mejora. Por ello, este estudio pretende determinar el estado vital y pronóstico funcional tras el alta hospitalaria de pacientes que sufren un primer evento de ECV y explorar los factores asociados a mortalidad en estos sujetos.
EL ESTUDIO
Estudio de cohorte prospectiva. Se realizó seguimiento telefónico a los casos del estudio INTERSTROKE (estudio de casos y controles) reclutados en el HNCH (13). Se incluyó a pacientes adultos hospitalizados con un primer ECV, definido según criterios de la Organización Mundial de la Salud, con inicio de síntomas en los últimos 5 días, que cuenten con un estudio confirmatorio de tomografía o resonancia magnética disponible dentro de la primera semana de presentación. Se excluyó a pacientes que no podían comunicarse por causa de ECV severa, afasia o alteración de la conciencia y que no tuvieran un representante válido, pacientes que no firmaron consentimiento, pacientes con historia de ECV previa conocida, con un diagnóstico distinto al de ECV al final del seguimiento y a pacientes que no habían cumplido un año trascurrido desde el diagnóstico inicial de ECV. A estos pacientes, un médico-cirujano les realizó seguimiento telefónico al año del diagnóstico, usando un cuestionario estructurado; en caso de no tener respuesta, se revisó la historia clínica en el hospital y, de no conseguir información requerida por estas vías, se verificó el estado vital del paciente en el Registro Nacional de Identificación y Estado Civil.
En base al tamaño de población elegible de 140, una mortalidad del evento descrita en la literatura de 12%, mortalidad estimada en nuestra población de 20% y una posibilidad de error tipo I de 0,05, se estimó un poder de comparación principal de 72,5% con la población representada (14).
Como unidad de muestreo se consideró a todo paciente mayor de edad hospitalizado con el diagnóstico de primer evento de ECV en los años 2010–2012. Las variables de estudio fueron la funcionalidad de los pacientes, evaluada usando la escala de Rankin modificada (ERm) (15,16) y la mortalidad al año, definida por el estado vital del paciente tras un año del evento: vivo o fallecido, además de características demográficas y clínicas como edad, sexo, tabaquismo, antecedente de hipertensión arterial, diabetes mellitus, fibrilación auricular y tipo de ECV.
Se describió las características de la población y se calculó la proporción de mortalidad y la frecuencia de rehospitalización, expresándolas en porcentajes e intervalo de confianza al 95%. Para realizar la comparación de proporciones se utilizó chi cuadrado y regresión logística para el cálculo de probabilidades de riesgo (PR) crudos con el fin de evaluar los factores de riesgo para mortalidad. Para describir la mortalidad según funcionalidad al alta, se dicotomizó esta variable en discapacidad leve al alta (ERm < 3) y discapacidad severa (ERm ≥ 3) (5,12). Luego, se reclasificó la funcionalidad en discapacidad leve (ERm < 3), discapacidad moderada (ERm 3 o 4), discapacidad severa (ERm = 5) y muerte, y se halló las proporciones de cada categoría; para comparar la mediana de la funcionalidad actual versus la funcionalidad inicial se usó el test de comparación de rangos, con signos, de Wilcoxon (17). El estudio fue evaluado y aprobado por el Comité Institucional de Ética de la Universidad Peruana Cayetano Heredia, Lima, Perú.
HALLAZGOS
Se encontró 140 pacientes elegibles para el estudio, se excluyeron a 32 pacientes por no haber transcurrido un año tras el ECV y a otros 7 por tener un diagnóstico diferente al de ECV. Se incluyeron 101 pacientes para el análisis.
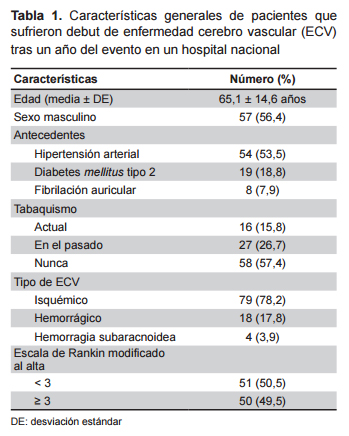
La edad media de los pacientes fue 65,1 ± 14,6 años; 56% fueron varones. 78,2% presentó ECV de tipo isquémico, 17,8% de tipo hemorrágico y 3,9% hemorragia subaracnoidea. De los 79 pacientes con isquemia cerebral, 21,2% fue de tipo cardioembólico, 25,0% lacunares, 7,5% aterotrombóticos y 46,3% de causa desconocida. En la Tabla 1 se describen las características basales de los pacientes.
La mortalidad acumulada al año fue 21,1% (IC 95%: 12,9-30,2); 14,8% de los pacientes hipertensos fallecieron, mientras que de los pacientes con diabetes pereció el 26,3%. En aquellos con fibrilación auricular fallecieron 3/8 (37,5%). Pacientes con antecedente de tabaquismo un 16,3% en contraste con un 24,1% de los que nunca fumaron fallecieron, pero estas diferencias no fueron significativas. Contrastando mortalidad por tipo de ECV, 18,9% de pacientes con ECV de tipo isquémico y 33,3% de los pacientes con ECV hemorrágico fallecieron (Tabla 2).
Los factores asociados con mayor mortalidad fueron 65 o más años (RR = 3,6; IC 95%: 1,3-9,8;) y la discapacidad severa (RR = 9,7; CI 95%: 2,4-39,5; p=0,002) en el modelo crudo. Al realizar el análisis de modelo lineal generalizado ajustado a dichas variables, la edad pierde significancia estadística como factor de riesgo para mortalidad, pero la probabilidad de fallecer en pacientes con discapacidad severa siguió siendo elevada (Tabla 3).
La proporción de rehospitalización de los no fallecidos fue de 20,0%. Las principales causas de rehospitalización fueron infecciones respiratorias y nuevo ECV.
Al año, se encuentra que la funcionalidad global de los pacientes parece haber mejorado, sin embargo, al analizar el cambio en la mediana de los valores, se observa que la funcionalidad no varió significativamente. Se diseña un gráfico de barras para comparar la funcionalidad de los pacientes actual con respecto a la del alta, mostrado en la Figura 1.
DISCUSIÓN
Se encontró una mortalidad de 21,1% al año del ECV. Este hallazgo, evidencia a la ECV como un problema de salud pública y de mal pronóstico para quienes los sufren. Si proyectamos esta situación en términos de costos, morbimortalidad y discapacidad, encontraríamos que las pérdidas tienen grandes repercusiones.
La mortalidad del ECV descrita a nivel mundial es aproximadamente 12% (1,16). Estos números varían en cuanto se refieren a mortalidad hospitalaria o al mes del evento, oscilando entre el 12% y el 33%. En nuestro medio, dos estudios mostraron que la mortalidad
hospitalaria de pacientes con diagnóstico de ECV en un hospital público fue de aproximadamente de 20% en el periodo 2000-2009 (10) y de 5,2% en otro hospital de referencia en el periodo 2008-2009 (12). No hay reportes de mortalidad en el seguimiento de pacientes con ECV en nuestro medio. Medir mortalidad a un intervalo de tiempo tiene la ventaja que se puede conocer el verdadero impacto de la enfermedad.
Se conoce por estudios previos, que la mayor mortalidad de ECV ocurre en pacientes adultos mayores (18). En este estudio se encontró asociación con mortalidad a la edad de 65 años a más. Probablemente la existencia de comorbilidades en el paciente adulto mayor y la necesidad de cuidados especiales para este grupo de pacientes sean la causa de la diferencia observada en la mortalidad.
Comparando funcionalidad al alta, los pacientes con discapacidad severa fallecieron en mayor proporción, diferencia que fue significativa (p=0,002) y se mantuvo al ajustar por la variable edad, por lo cual un paciente que está severamente discapacitado o postrado al alta hospitalaria tras el evento, tiene una probabilidad de fallecer de nueve veces comparado con un paciente con discapacidad leve.
Si bien se describe mayor mortalidad por tipo de ECV (hemorrágico es mayor) (10), en nuestro caso, tuvimos esa tendencia, pero, es posible que el tamaño de la muestra no haya permitido hallar diferencias significativas. Además, se describe que la mortalidad por sexo es mayor en mujeres (10,11), aunque en este estudio no se encontró esta asociación. La literatura reporta otros factores asociados a mortalidad por ECV como la hipertensión arterial (HTA), fibrilación auricular y el tabaquismo, en este estudio no se encontró este efecto cuando se comparó la mortalidad por estos factores de riesgo.
Está descrito que la funcionalidad de los pacientes que sobreviven tiende a mejorar (2,5,8,12), ya sea por las sesiones de rehabilitación a la cual se somete a los pacientes o por selección natural, pues los sobrevivientes son los que mejor funcionalidad y pronóstico tienen de acuerdo con los presentes hallazgos. En este estudió también se halló mejoría al año. Sin embargo, al categorizar la funcionalidad, la mejoría obtenida fue discreta y el cambio no es significativo. Podría ser que la mejoría sea muy leve y, por lo tanto, la variación observada entre valores obtenidos en la ERm sea mínima. Este hallazgo puede explicarse por el pobre cumplimiento con la rehabilitación, pues en datos en vías de publicación del grupo de estudio, se halló que solo el 20% de pacientes completan los programas de rehabilitación física. Esta situación, indirectamente, nos indica la carga de discapacidad y la severa afectación de la calidad de vida de las personas que sufren ECV.
Se resalta el hecho de que todos los pacientes incluidos en este análisis fueron dados de alta con vida tras el debut de ECV, y fueron falleciendo en el seguimiento, lo que sugiere deficiencias en los cuidados poshospitalarios. Sería importante explorar en próximos estudios si ello se debe a deficiente educación o pobre y mala calidad
de información a los pacientes, deficiente educación- entrenamiento de sus cuidadores con desconocimiento de medidas para proveer asistencia de calidad o un defecto en el sistema sanitario, que no facilita el acceso ni provee programas de asistencia domiciliaria, entre otras causas.
Como limitaciones podemos citar que solo se incluyó a pacientes con debut de ECV que aceptaron participar en el estudio INTERSTROKE, sin embargo, la tasa de aceptación para participar en el estudio madre fue de 70%. El tamaño muestral, si bien tiene la consistencia para brindar información sobre mortalidad, no permite una comparación por subgrupos o subtipos de infarto cerebral, o identificar otros factores de riesgo asociados con mayor mortalidad en nuestra cohorte.
Se concluye que la ECV se asocia a alta mortalidad, discapacidad y rehospitalizaciones al año de seguimiento, en especial en adultos mayores y en aquellos con discapacidad severa. Estudios posteriores deberán determinar las causas de mortalidad y con mayor énfasis implementar intervenciones que mejoren el cuidado poshospitalario para la prevención de mortalidad y discapacidad en estos pacientes y mejorar su calidad de vida que permita paliar las inmensas repercusiones que el ECV tiene para pacientes y sus familias.
Contribuciones de autoría: MAD y MAL han participado en la obtención de resultados, análisis e interpretación de datos, redacción del artículo, revisión crítica del artículo, y aprobación de su versión final. JLH ha participado en la obtención de resultados, análisis e interpretación de datos, redacción del artículo, y asesoría estadística. GMR participó en la concepción y diseño del estudio, análisis e interpretación de datos, redacción del artículo, revisión crítica del artículo, aprobación de su versión final y asesoría técnica o administrativa.
Fuentes de financiamiento: autofinanciado.
Conflictos de interés: los autores declaran no tener conflictos de interés.
Referencias Bibliográficas
1. Mensah G, Mackay J. The atlas of heart disease and stroke. Ginebra: WHO; 2012.
2. Warlow C, van Gign J, Dennis M. Stroke: Practical management. Malden, MA: Blackwell; 2008.
3. Menken M, Munsat TL, Toole JF. The global burden of disease study: implications for neurology. Arch Neurol. 2000 Mar;57(3):418-20.
4. Sridharan SE, Unnikrishnan JP, Sukumaran S, Sylaja PN, Nayak SD, Sarma PS. Incidence, types, risk factores, and outcome of stroke in a developing country: the Trivandrum Stroke Registry. Stroke. 2009 Apr;40(4):1212-8. doi: 10.1161/ STROKEAHA.108.531293.
5. De Carvalho JJ, Alves MB, Viana GÁ, Machado CB, dos Santos BF, Kanamura AH, et al. Stroke epidemiology, patterns of management, and outcomes in Fortaleza, Brazil: a hospital-based multicenter prospective study. Stroke. 2011 Dec;42(12):3341-6. doi: 10.1161/STROKEAHA.111.626523.
6. Goulart AC, Bensenor IM, Fernandes TG, Alencar AP, Fedeli LM, Lotufo PA. Early and one-year stroke case fatality in Sao Paulo, Brazil: applying the World Health Organization’s stroke STEPS. J Stroke Cerebrovasc Dis. 2012 Nov;21(8):832-8. doi: 10.1016/j. jstrokecerebrovasdis.2011.04.017.
7. Sposato LA, Ioli P, Povedano G, Esnaola y Rojas MM, Saposnik G; Argentinean Neurological Society and ReNACer Investigators. Unemployment: a social risk factor associated with early ischemic stroke mortality? Results from the Argentinean National Stroke Registry (ReNACer). J Stroke Cerebrovasc Dis. 2012 Nov;21(8):679-83. doi: 10.1016/j. jstrokecerebrovasdis.2011.02.018.
8. Muñoz-Venturelli P, Sacks C, Madrid E, Lavados PM. Long-term adherence to national guidelines for secondary prevention of ischemic stroke: a prospective cohort study in a public hospital in Chile. J Stroke Cerebrovasc Dis. 2014 Mar;23(3):490-5. doi: 10.1016/j. jstrokecerebrovasdis.2013.04.013.
9. Perú, Ministerio de Salud. Principales causas de mortalidad por sexo. Lima: MINSA; 2006.
10. Castañeda-Guarderas A, Beltrán-Ale G, Casma-Bustamante R, Ruiz-Grosso P, Málaga G. Registro de pacientes con accidente cerebro vascular en un hospital público del Perú, 2000-2009. Rev Peru Med Exp Salud Publica. 2011;28(4):623–7.
11. Bushnell CD. Stroke and the female brain. Nat Clin Pract Neurol. 2008 Jan;4(1):22-33. doi: 10.1038/ ncpneuro0686.
12. Abanto C, Ton TG, Tirschwell DL, Montano S, Quispe Y, Gonzales I, et al. Predictors of functional outcome among stroke patients in Lima, Perú. J Stroke Cerebrovasc Dis. 2013 Oct;22(7):1156-62. doi: 10.1016/j. jstrokecerebrovasdis.2012.11.021.
13. O’Donnell MJ, Xavier D, Liu L, Zhang H, Chin SL, Rao-Melacini P, Rangarajan S, et al. Risk factors for ischaemic and intracerebral haemorrhagic stroke in 22 countries (the INTERSTROKE study): a case-control study. Lancet. 2010 Jul 10;376(9735):112-23. doi: 10.1016/ S0140-6736(10)60834-3.
14. Perú, Ministerio de Salud. Hospital Nacional Cayetano Heredia. Análisis Situacional de Salud 2012. Lima: MINSA; 2012.
15. Rankin J. Cerebral vascular accidents in patients over the age of 60. Prognosis. Scott Med J. 1957 May;2(5):200–15.
16. Hong KS, Saver JL. Quantifying the value of stroke disability outcomes: WHO global burden of disease project disability weights for each level of the modified Rankin Scale. Stroke. 2009 Dec;40(12):3828-33. doi: 10.1161/ STROKEAHA.109.561365.
17. Wilcoxon F. Individual Comparisons by Ranking Methods. Biometrics Bull. 1945 Dec;1(6):80-3.
18. Chen RL, Balami JS, Esiri MM, Chen LK, Buchan AM. Ischemic stroke in the elderly: an overview of evidence. Nat Rev Neurol. 2010 May;6(5):256- 65. doi: 10.1038/nrneurol.2010.36.
Correspondencia : Germán Málaga Rodríguez.
Dirección: Calle Las Cantutas 479, Casuarinas Sur, Santiago de Surco, Lima, Perú
Teléfono: (+51) 992768300
Correo electrónico: german.malaga@upch.pe
Recibido: 23-12-14
Aprobado: 04-03-15