
ARTÃCULO ORIGINAL
Factores asociados a la calidad de la atención prenatal en Perú
Factors associated with the quality of prenatal care in Peru
Akram Hernández-Vásquez1,a,b, Rodrigo Vargas-Fernández2,c, Guido Bendezu-Quispe3,a,d
1 Universidad San Ignacio de Loyola, Vicerrectorado de Investigación, Centro de Excelencia en Investigaciones Económicas y Sociales en Salud. Lima, Perú.
2 Universidad Científica del Sur. Lima, Perú.
3 Universidad San Ignacio de Loyola, Vicerrectorado de Investigación, Unidad de Investigación para la Generación y Síntesis de Evidencias en Salud. Lima, Perú.
a Médico cirujano; b magíster en Gestión y Políticas Públicas; c estudiante de Medicina; d magíster en Informática Biomédica en Salud Global con mención en Informática en Salud.
RESUMEN
Objetivo. Estimar la proporción de mujeres peruanas que recibieron un control prenatal (CPN) de calidad para el último parto de los últimos cinco años y determinar sus factores asociados. Materiales y métodos. Estudio transversal analítico de la Encuesta Demográfica y de Salud Familiar 2017. Se calculó la proporción de CPN de calidad según número de CPN. Se estimaron razones de prevalencia crudas y ajustadas (RPa) de presentar un CPN de calidad. Resultados. Se analizaron datos de 18 156 mujeres, el 56,1% recibió un CPN de calidad. Recibir más CPN incrementó la probabilidad de recibir un CPN de calidad (49,6% y 59,9% para seis y ocho controles, respectivamente). Ser de la sierra (RPa=0,85; IC 95%: 0,80-0,91), vivir en la zona rural (RPa=0,94; IC 95%: 0,89-0,99) y pertenecer a una etnia nativa (RPa=0,72; IC 95%: 0,66-0,79) se asoció con un menor probabilidad de recibir un CPN de calidad. Tener educación secundaria (RPa=1,16; IC 95%: 1,10-1,22) y superior (RPa=1,15; IC 95%: 1,07-1,23), ser del quintil de riqueza 2 (RPa=1,15; IC 95%: 1,08-1,22), quintil 3 (RPa=1,18; IC 95%: 1,09-1,27), quintil 4 (RPa=1,16; IC 95%: 1,07-1,26) y quintil 5 (RPa=1,16; IC 95%: 1,05-1,28), ser del resto de la Costa (RPa=1,06; IC 95%: 1,00-1,12) y Selva (RPa=1,31; IC 95%: 1,24-1,39), tener una afiliación a un seguro de salud (RPa=1,24; IC 95%: 1,18-1,30), orden de nacimiento 2 a 3 (RPa=1,10; IC 95%:1,06-1,15) o ≥4 (RPa = 1,20; IC 95%:1,14-1,27) y haber recibido un CPN en el primer trimestre (RPa=1,20; IC 95%: 1,14-1,26) se relacionaba a una mayor probabilidad de recibir un CPN de calidad. Conclusiones. Cuatro de cada diez mujeres no recibieron un CPN de calidad. Ser mujer de etnia nativa o de la sierra o zona rural estuvo asociado a una mala calidad del CPN, requiriéndose priorización de estos grupos en las estrategias de salud materna.
Palabras clave: Atención Prenatal; Calidad de la Atención de Salud; Estudios Transversales; Salud Materna; Perú (fuente: DeCS BIREME).
ABSTRACT
Objective. To estimate the proportion of Peruvian women who received quality prenatal care (PNC) for their last childbirth in the last five years and to determine its associated factors. Materials and Methods. Analytical cross-sectional study of the 2017 Demographic and Family Health Survey. The proportion of quality PNC was calculated based on the number of PNC control visits. Bivariate and adjusted prevalence ratios (PRa) of quality PNC were estimated. Results. Data from 18,156 women were analyzed; 56.1% received quality PNC. Receiving more PNC visits increased the likelihood of receiving quality PNC (49.6% and 59.9% for six and eight control visits, respectively). Being from the highlands (PRa=0.85; 95% CI: 0.80-0.91), living in rural areas (PRa=0.94; 95% CI: 0.89-0.99), and belonging to a native ethnic group (PRa=0.72; 95% CI: 0.66-0.79) was associated with a lower likelihood of receiving quality PNC. Having completed high-school (PRa=1.16; 95% CI: 1.10-1.22) and higher education (PRa=1.15; 95% CI: 1.07-1.23), being from the 2nd wealth quintile (PRa=1.15; 95% CI: 1.08-1.22), 3rd quintile (PRa=1.18; 95% CI: 1.09-1.27), 4th quintile (PRa=1.16; 95% CI: 1.07-1.26), and 5th quintile (PRa=1.16; 95% CI: 1.05-1.28); being from the rest of the Coast (PRa=1.06; 95% CI: 1.00-1.12) and Jungle (PRa=1.31; 95% CI: 1.24-1.39); being enrolled in health insurance (PRa=1.24; 95% CI: 1.18-1.30); birth order 2-3 (PRa=1.10; 95% CI: 1.06-1.15) or ≥4 (PRa=1.20; 95% CI: 1.14-1.27), and having received PNC in the first trimester (PRa=1.20, 95% CI: 1.14-1.26) was related to an increased likelihood of receiving quality PNC. Conclusions. Four out of ten women did not receive quality PNC, especially in women of native ethnicity or residents of the highlands or rural areas, groups that would require prioritization in maternal health strategies.
Keywords: Prenatal care; Quality of healthcare; Cross-sectional studies; Maternal health; Peru (source: MeSH NLM).
INTRODUCCIÓN
La mortalidad materna es un problema de salud pública a nivel mundial, principalmente en países de medianos y bajos ingresos donde persisten las muertes prevenibles o tratables por complicaciones gestacionales (1). Entre 1990 a 2015, se estima que ocurrieron 10,7 millones de muertes maternas, con una reducción de la razón de mortalidad materna de 385 a 216 muertes por 100 000 nacidos vivos (2). En 2015, se presentaron 303 000 muertes maternas a nivel mundial, lo que representaría un riesgo global de muerte de una por cada 180 gestantes (3,4). Por ello, como parte de los Objetivos del Desarrollo Sostenible, se propone reducir para el 2030, la tasa de mortalidad materna global a menos de 70 por 100 000 nacidos vivos, con apremio en los países de bajos y medianos ingresos, países donde acontecen el 99% de estas muertes (5,6).
El control prenatal (CPN) tiene como meta la detección temprana de complicaciones durante el embarazo, y siendo que la mayor parte de las muertes maternas se pueden prevenir, es necesario que todas las mujeres tengan acceso a una atención prenatal de calidad durante el embarazo (1). Entre 2007 y 2014, únicamente el 64% de las embarazadas asistieron al mínimo de CPN recomendado por la Organización Mundial de la Salud (OMS) para ese período (cuatro CPN) (7). En 2016, la OMS publicó una guía sobre cuidado prenatal para una experiencia positiva del embarazo (7), que incluye 49 recomendaciones para el cuidado de rutina de la gestante con la finalidad de reducir la probabilidad de complicaciones durante la gestación y mejorar el cuidado materno (7). Este documento recomienda incrementar a ocho a los controles prenatales (CPN) mínimos durante la gestación, dado que este aumento está asociado con una reducción de la probabilidad de muertes perinatales y señala que los CPN deben incluir componentes tales como la asesoría sobre dieta saludable y nutrición óptima, actividad física, información sobre consumo de tabaco y sustancias, prevención de malaria y VIH, análisis de sangre y vacunación contra el tétanos, ultrasonido fetal y consejería (7).
En Perú, la mortalidad materna ha experimentado un decrecimiento marcado en las últimas décadas. De 1990 a 2015, la cifra bajó de 265 a 68 muertes maternas por 100 000 nacidos vivos (2). Para el 2017, se presentaron un total de 375 muertes maternas a nivel nacional (8), y en cuanto a la atención prenatal, se reportó que el 97,5% de los últimos embarazos recibieron CPN por personal calificado, siendo además que el 88,9% de mujeres gestantes recibieron de seis a más controles (9), que es el número mínimo de atenciones requerido durante una gestación por la Norma Técnica de Salud para la Atención Integral de la Salud Materna del Ministerio de Salud del Perú (10). Si bien en el Perú se han presentado progresos en cuanto a la salud materna de su población, existen grupos que presentan una mayor carga de enfermedad por este problema como los habitantes de zona rural, sierra y selva y de menores quintiles de riqueza (9,11).

En diversos países, se realizan las encuestas nacionales sobre demografía y salud (conocidas como DHS por sus siglas en inglés: Demographic and Health Surveys) cuyos datos generados son empleados para el desarrollo de estudios en temas de salud (12,13). En Perú, anualmente se desarrolla la Encuesta Demográfica y de Salud Familiar, conocida como ENDES. La ENDES es una encuesta ampliamente empleada para el estudio de problemas de salud pública en el Perú (14), incluyendo los relacionados a salud de la mujer dado que la encuesta incluye módulos que recopilan datos sobre el continuo de la atención materna y actividades preventivas en mujeres (9,15,16).
Si bien se ha reportado un incremento sostenido en el número de gestantes peruanas con un número mínimo de CPN, que además son realizados por personal calificado en mayor proporción cada año (9), no se ha estudiado la calidad de los CPN visto desde el cumplimiento de la evaluación de sus componentes durante los contactos de las gestantes con el sistema de salud para detectar y prevenir problemas de salud en la madre y el niño. Por ello, el objetivo del estudio fue estimar la proporción de mujeres que recibieron un CPN de calidad durante su último parto y determinar los factores asociados a recibirlo. La identificación de factores asociados al CPN de calidad podría servir de insumo para el desarrollo de estrategias en salud materna.
MATERIALES Y MÉTODOS
DISEÑO Y POBLACIÓN DE ESTUDIO
Estudio transversal analítico de base poblacional que incluyó los datos de las mujeres que reportaron haber tenido un parto en los últimos cinco años precedentes a la encuesta y cuya información sobre los componentes del CPN se encontraba disponible en la base de datos de la ENDES 2017.
FUENTES DE INFORMACIÓN
La ENDES es una encuesta anualmente desarrollada por el Instituto Nacional de Estadística e Informática del Perú (INEI) cuyo objetivo es obtener información sobre el estado demográfico y de salud de niños, mujeres en edad fértil (con edades comprendidas entre los 15 a 49 años) y de mujeres y hombres de 15 o más años de edad. La ENDES emplea un muestreo probabilístico de tipo equilibrado, bietápico, estratificado e independiente, a nivel departamental y por área urbana y rural. La muestra de la ENDES está diseñada para dar estimaciones representativas anuales a nivel nacional, urbano/rural, por dominio geográfico (Lima Metropolitana, Costa, Sierra y Selva) y para las 24 regiones del Perú y la Provincia Constitucional del Callao (17).
El uso de las bases de datos de la ENDES 2017 es libre y pueden ser obtenidas del portal web del INEI (http://iinei.inei.gob.pe/microdatos).
VARIABLES DE ESTUDIO
La ENDES incluye los datos de los partos acontecidos en el periodo de cinco años precedentes a la entrevista de cada mujer encuestada, incluyendo datos sobre CPN para cada parto. Se consideró al CPN de calidad como la variable principal de estudio y fue construida considerando si la entrevistada manifestó haber recibido todos los siguientes componentes durante los controles prenatales para el último parto en los últimos cinco años (en paréntesis figuran los códigos de las preguntas de la ENDES que se utilizaron): test para VIH (S411H), test para sífilis (S411G), examen de sangre (M42E), examen de orina (M42D), si se le explicó sobre complicaciones del embarazo (M43), si le dijeron a dónde acudir por complicaciones en el embarazo (M44), si le midieron la presión arterial (M42C), si recibió hierro (M45) y si recibió dos o más dosis de vacuna antitetánica o se encuentra protegida contra el tétano (M1). Los componentes incluidos para definir un CPN de calidad forman parte de las 49 recomendaciones dadas por la OMS para el cuidado de la gestante en relación al CPN, y se incluyen en el siguiente estudio debido a que fueron recolectadas durante las entrevistas de la ENDES (7).
Las variables independientes que se incluyeron en el estudio y que han sido asociadas al número y calidad del CPN en otros estudios (18, 19) fueron (código que figura en la encuesta ENDES dentro de paréntesis por cada variable): edad (QS23), nivel educativo (V106), quintil de bienestar (V190), dominio geográfico (SHREGION), área de residencia (V025), seguro de salud (S413), talla materna (HA3), orden de nacimiento (BORD), tipo de embarazo (B0), etnia (V131, basado en el idioma o lengua materna que aprendió en su niñez la encuestada) y control prenatal durante el primer trimestre (M13).
ANÁLISIS ESTADÍSTICO
Las bases de datos de la ENDES 2017 fue procesada y analizada con el software estadístico Stata v14.2 (Stata Corporation, College Station, Texas, USA). Para realizar el análisis, se tuvo en cuenta las características del diseño muestral complejo de la encuesta y los factores de ponderación (V005) de la ENDES, mediante el empleo el comando svy. Se consideró un valor de p<0,05 para determinar diferencias significativas en todas las pruebas estadísticas.
Se reportó las características sociodemográficas mediante frecuencias absolutas y proporciones ponderadas para las variables categóricas, las variables numéricas se reportaron con media y desviación estándar. Se usó el test de Chi-cuadrado para las comparaciones según las variables de interés. Se evaluó la asociación mediante razones de prevalencia (RP) con sus respectivos intervalos de confianza al 95% con un análisis crudo para cada una de las variables incluidas en el estudio, siendo la variable dependiente de interés el CPN de calidad. Seguidamente, se realizó un análisis multivariado donde se estimaron razones de prevalencia ajustadas (RPa) para todas las variables independientes que arrojaron un valor de p <0,05 en el análisis crudo. Las estimaciones mencionadas previamente se realizaron empleando un modelo lineal generalizado con distribución Poisson y función de enlace log para muestras complejas (20).
CONSIDERACIONES ÉTICAS
La ejecución del presente estudio no requirió de la aprobación de un comité de ética institucional debido a que es un análisis de datos secundarios de acceso público y que no cuenta con identificadores de las encuestadas.
RESULTADOS
Se incluyeron datos de un total de 18 156 mujeres de la ENDES 2017 (Figura 1). El mayor porcentaje de mujeres (46,6%) se encontraba en el rango de edad de 25-34 años, con una edad promedio de 30,0 ± 7,0 años, y tenían un nivel educativo secundario (46,8%) o superior (33,7%). Los quintiles de mayor riqueza (quintil 4 y 5) presentaron el menor número de mujeres que recibieron atenciones prenatales para el 2017 (18,3% y 14,8%, respectivamente). En cuanto al dominio geográfico, la mayor parte de mujeres residía en Lima Metropolitana (30,7%) y el menor número en la Selva (16,2%). La mayor parte de mujeres vivían en área urbana (75,2%).
Sobre el orden de nacimiento de los hijos de las mujeres incluidas, el 34,7% fue primer parto, siendo que el mayor número reportó información sobre los CPN de su segundo y tercer embarazo (49,2%). Casi la totalidad de mujeres presentó un parto único (99,0%). Únicamente, el 6,7% de las mujeres se identificaban con una etnia nativa. Del total de mujeres, el 82,5% tuvo su primer CPN durante el primer trimestre del embarazo (Tabla 1).
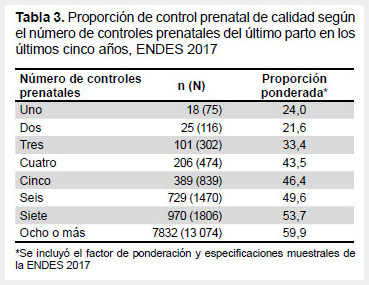
Del total de mujeres, 56,1% recibieron un CPN de calidad (Figura 1). La Tabla 2 presenta el cumplimiento de los componentes del CPN. En cuanto a los componentes del CPN, el 90,2% de mujeres fue tamizada para VIH y el 79,5% para sífilis. Se presentó valores similares de cumplimiento de la toma de muestra de sangre (96,8%) y orina (96,2%). El 93,3% de mujeres recibió información sobre posibles complicaciones durante el embarazo y el 92,2% conocía a dónde acudir en caso de complicaciones. Casi a la totalidad de mujeres (99,4%) se les midió la presión arterial. La mayor parte de mujeres recibieron hierro durante la gestación (93,9%). El componente vacunación antitetánica (recibir dos o más dosis, o protección contra el tétano) presentó la menor proporción de cumplimiento (76,2%). Sobre el CPN de calidad y el número de controles prenatales, se encontró que con seis CPN durante la gestación, el 49,6% de mujeres recibieron un CPN de calidad, siendo esta proporción del 59,9% en caso la mujer asistiera a ocho o más CPN (Tabla 3).
En la Tabla 4 se reporta el análisis crudo para los factores asociados al CPN de calidad. Se encontró asociación significativa del nivel educativo, el quintil de riqueza, el dominio geográfico, área de residencia, afiliación a seguro de salud, talla materna, orden de nacimiento, etnia y realizar CPN en el primer trimestre con el CPN de calidad. No se encontró asociación del CPN de calidad con el grupo etario y tipo de embarazo (Tabla 4). En el modelo ajustado, se encontró que ser de la sierra (RPa=0,85; IC 95%: 0,80-0,91), vivir en la zona rural (RPa=0,94; IC 95%: 0,89-0,99) y pertenecer a una etnia nativa (RPa=0,72; IC 95%: 0,66-0,79) se asoció con una menor probabilidad de recibir un CPN de calidad comparado con las que viven en Lima Metropolitana, residen en zona urbana, o no pertenecen a una etnia nativa, respectivamente. Por otro lado, tener educación secundaria (RPa=1,16; IC 95%: 1,10-1,22) y superior (RPa=1,15; IC 95%: 1,07-1,23), ser del quintil de riqueza 2 (RPa=1,15; IC 95%: 1,08-1,22), del quintil 3 (RPa=1,18; IC 95%: 1,09-1,27), del quintil 4 (RPa=1,16; IC 95%: 1,07-1,26) y quintil 5 (RPa=1,16; IC 95%: 1,05-1,28), ser del resto de la Costa (RPa=1,06; IC 95%: 1,00-1,12) y Selva (RPa=1,31; IC 95%: 1,24-1,39), tener una afiliación a un seguro de salud (RPa=1,24; IC 95%: 1,18-1,30), orden de nacimiento dos a tres (RPa = 1,10; IC 95%:1,06-1,15) o ≥4 (RPa = 1,20; IC 95%:1,14-1,27) y haber recibido un CPN en el primer trimestre (RPa=1,20; IC 95%: 1,14-1,26) se encontró relacionado a una mayor probabilidad de recibir un CPN de calidad (Tabla 4).
DISCUSIÓN
Se buscó identificar la proporción de gestantes que recibieron un CPN de calidad y sus factores asociados. Se encontró que cerca de la mitad de gestantes no recibieron un CPN de calidad. Ser de la Sierra, de la zona rural o pertenecer a una etnia nativa se encontró relacionado a presentar una menor probabilidad de recibir un CPN de calidad, mientras que tener secundaria o nivel educativo superior, ser de los quintiles de riqueza 2 al 5, vivir en la selva o en el resto de la costa, tener afiliación a un seguro de salud, un orden de nacimiento mayor o igual al segundo, y haber recibido el primer CPN durante el primer trimestre de gestación se asoció a un incremento en los CPN de calidad. De esta forma, factores como la zona de residencia de la gestante y pertenencia a una etnia nativa se relacionan a recibir un CPN de no calidad durante la gestación.
Cerca de la mitad de gestantes recibieron un CPN de calidad en la población peruana para su último parto. Aunque en la última década se ha presentado un incremento de la proporción de gestantes que reciben el número de CPN requerido por normativa nacional (seis a más controles) además de incrementarse el número de evaluaciones prenatales realizadas por profesionales calificados (médicos, obstetras, enfermeras) (9), la proporción de CPN de calidad sería bajo según los hallazgos encontrados. Los resultados señalan que el incremento del número de CPN se acompaña de un incremento de la probabilidad para la gestante de recibir los componentes incluidos en el CPN de calidad. El CPN es considerado un factor predictor para un parto atendido por personal calificado, lo que conlleva a una menor morbi-mortalidad para la madre y el menor (21). Adicionalmente, un estudio con data de Etiopia, Perú, Vietnam e India reporta relación entre el acceso a CPN y el desarrollo cognitivo y estado nutricional de los niños menores de tres años (22). De esta forma, un número adecuado y de calidad de CPN brinda beneficios a corto y largo plazo para el binomio madre-niño.
Las mujeres de mayor nivel educativo (secundario y superior) presentaron una prevalencia mayor de CPN de calidad. Al respecto, estudios previos reportan que un mayor nivel educativo se asociaría con un mayor número de CPN (23,24). Por ello, se debería estudiar que componentes del CPN no estarían siendo incluidos en la atención prenatal del grupo poblacional menos educado y los factores relacionados a la presencia de este fenómeno. Los quintiles de riqueza dos a cinco presentaron una mayor probabilidad de recibir un CPN de calidad respecto al quintil más pobre (quintil 1). En 2017, se reportó que las mujeres de quintiles dos y tres recibieron una mayor proporción de CPN por obstetra comparados con el resto de quintiles (9). Si bien se halló una mayor proporción de CPN de calidad para los quintiles referidos (dos y tres), para el periodo 2007-2011 y exceptuando al quintil uno, las mujeres de estos grupos presentaron de las mayores razones de mortalidad materna (169,3 y 145,5 por cada 100 000 nacidos vivos, respectivamente) (11), lo que hace necesario determinar qué factores estarían explicando estos resultados. Por otro lado, estar afiliado a un seguro se halló con una mayor prevalencia de CPN de calidad, esta asociación ha sido previamente reportada (25). En el Perú, el Seguro Integral de Salud brinda cobertura para los CPN de gestantes en territorio nacional, este seguro es una protección financiera para la población de menores recursos económicos, que debe ser sostenible económicamente en el tiempo para la consecución del fin de preservar la salud de la madre y el niño (26).
En cuanto al dominio geográfico, ser de la sierra se relacionó con una menor probabilidad de recibir un CPN de calidad. Un estudio previo reporta que críticas por el incremento en el número de hijos, el tiempo de espera para la atención, horarios de atención no adaptados a las necesidades de la gestante y el género masculino de los trabajadores de la salud se asocian negativamente a la asistencia al CPN por mujeres de la Sierra a pesar de que las mismas gestantes reportan motivos positivos para asistir (incluyendo haber presentado complicaciones en embarazos previos, presión de miembros de la familia y evitar el pago de multas por la no asistencia al CPN (27). Por otra parte, vivir en la Selva se encontró asociado a una mayor probabilidad de recibir un CPN de calidad. La Selva ha presentado un descenso en el número de muertes maternas, sin embargo, para el periodo 2002-2011, presentó la mayor razón de mortalidad materna según dominio geográfico (160,5 muertes maternas por cada 100 000 nacidos vivos) (11). Se ha descrito que mujeres de la Selva reportan experiencias desfavorables durante los CPN debido a falta de una atención continua durante el proceso de gestación, personal de salud varón o no cumplimiento de la expectativa de información a recibir sobre su embarazo a pesar de que las mujeres encuentran necesario y útil los controles prenatales (28). El hallazgo de estos resultados hace necesario enfocar esfuerzos en promover una atención centrada en el paciente que vele por sus intereses, e identificando y retirando barreras que puedan disminuir la interacción de la gestante con la atención de salud materna.
Las gestantes de la zona rural presentaron una menor probabilidad de recibir un CPN de calidad durante su último embarazo. Se ha descrito que la ruralidad es uno de los factores de riesgo de mortalidad materna más importantes (1). En el Perú, se han presentado un incremento en el cumplimiento del número mínimo de CPN en gestantes tanto de zona urbana como de zona rural. Sin embargo, aún para el 2017, persisten diferencias entre ambas zonas, por ejemplo, el 90,5% de gestantes de zona urbana cumple con el número mínimo de CPN respecto al 84,0% de mujeres en zona rural. Adicionalmente, la proporción de mujeres de zona rural que inician sus CPN durante el primer trimestre es menor (74,2%) comparada con las de zona urbana (83,9%). Los primeros CPN han sido pensados para la detección de complicaciones, y deberían ser realizados por médicos, sin embargo, la zona rural presenta un menor porcentaje de atención por médicos (15,7%) respecto a la zona urbana (45,9%). El menor número de CPN en zona rural, con menor calidad y menor porcentaje de atención por personal calificado hace necesario la priorización de estrategias que favorezcan el contacto de la gestante de la zona rural con el sistema de salud.
Las mujeres de etnia nativa presentaron una menor probabilidad de recibir CPN de calidad en el año de estudio. Previamente, se ha reportado que, a nivel latinoamericano incluyendo Perú, mujeres de etnias nativas presentan un menor acceso a CPN además de una menor probabilidad de atención del parto por personal calificado (29). Estudios en países latinoamericanos señalan un decremento en las tasas de fecundidad en pueblos indígenas y afrodescendientes (30). A pesar de ello, las tasas de fecundidad continúan siendo mayores que las de comunidades no nativas, teniendo como factores relacionados a menores niveles educativos, menor efectividad de los programas de planificación familiar y menor aceptación de los mismos (30). De esta forma, es necesario identificar estrategias de aplicabilidad específica para grupos de etnias nativas que faciliten la interacción de las gestantes de estas comunidades y el sistema de salud a través de una atención centrada en las usuarias y sus necesidades.
Es ampliamente recomendado el inicio de los controles prenatales durante el primer trimestre, basados en que un inicio temprano de la atención prenatal favorecería la detección temprana y prevención de complicaciones, además de relacionarse con una mayor probabilidad de cumplimiento del número requerido de CPN, sin embargo, aún existen grupos poblacionales que presentan un inicio tardío del control prenatal, existiendo diferencias para el acceso a estas atenciones entre grupos y según poder económico (7). Encontramos una mayor probabilidad de presentar un CPN de calidad si el usuario presentaba el primer CPN durante el primer trimestre. De esta manera, promover el inicio temprano de los CPN también se asociaría a que la gestante reciba durante su gestación, todos los componentes requeridos para garantizar una utilidad adecuada del cuidado antenatal. Por otro lado, una mayor orden de nacimiento se relacionó con una mayor probabilidad de un CPN de calidad. Se ha reportado previamente una menor probabilidad de cumplir con un mínimo de CPN a mayor orden de nacimiento además de una menor estimulación y cuidado al menor (31,18). Encontrar una mayor proporción de CPN de calidad a mayor número orden de nacimiento indicaría que es posible brindar un CPN adecuado aún con un probable menor número de contactos.
Dentro de las principales limitaciones del estudio, se puede mencionar la posibilidad de no precisión de los datos por tratarse de un estudio de datos secundarios y el sesgo de recuerdo o inadecuado entendimiento de preguntas en algunos subgrupos de mujeres. Adicionalmente, la ENDES no incluye información sobre antecedentes o factores de riesgo de las gestantes que podrían motivar un mayor número de controles ni de algunos componentes considerados como parte de un CPN de calidad que se pudieran medir durante el seguimiento de las gestantes, siendo un ejemplo de esto la presión arterial, o la ecografía temprana. A pesar de lo mencionado, la ENDES es una encuesta de representatividad nacional y regional que cuenta con procesos de control de calidad y con amplio uso para el estudio de temas de salud en la población peruana. Si bien la ENDES no recoge datos acerca de todos los componentes recomendados por la OMS (7), evaluar la calidad del CPN construida desde la presencia de todos los componentes medibles del CPN disponibles en la encuesta permite tener una visión aproximada del problema, siendo de esta forma una medición más cercana de la calidad de atención recibida por las gestantes comparativamente a reportes previos realizados que solo evalúan la idoneidad de los CPN según el número de visitas recibidas por la usuaria.
Para el 2017, en el Perú cerca de la mitad de gestantes recibieron un CPN de calidad para su último parto en los últimos cinco años. Vivir en la sierra, ser de la zona rural y pertenecer a una etnia nativa disminuyó la probabilidad de recibir un CPN de calidad. Estos hallazgos se corresponden con lo reportado previamente acerca del cumplimiento del mínimo de CPN requeridos bajo normativa nacional para estos grupos poblacionales. Es necesario que el incremento sostenido del número de CPN reportado en el país se acompañe de un cumplimiento adecuado de los componentes a ser evaluados y ofrecidos durante la atención prenatal para brindar CPN de calidad a las gestantes peruanas.
Contribuciones de autoría: AHV tuvo la idea de investigación, diseñó el estudio, recopiló y procesó los datos. AHV y RVF analizaron los datos. Todos los autores participaron en la interpretación de los datos, redacción del manuscrito, revisión crítica del manuscrito y aprobaron la versión final.
Fuentes de financiamiento: autofinanciado.
Conflictos de interés: los autores declaran no tener conflictos de interés.
REFERENCIAS BIBLIOGRÁFICAS
1. World Health Organization. Maternal Health World Health Organization [Internet]. Geneva: WHO; 2017 [citado el 30 marzo de 2019]. Disponible en: http://www.who.int/topics/maternal_health/en/.
2. WHO, UNICEF, UNFPA, World Bank Group and the United Nations Population Division. Trends in Maternal Mortality: 1990 to 2015 [Internet]. Lima: INEI; 2017 [citado el 01 abril de 2019]. Disponible en: https://www.unfpa.org/sites/default/files/pub-pdf/9789241565141_eng.pdf.
3. Alkema L, Chou D, Hogan D, Zhang S, Moller AB, Gemmill A, et al. Global, regional, and national levels and trends in maternal mortality between 1990 and 2015, with scenario-based projections to 2030: a systematic analysis by the UN Maternal Mortality Estimation Inter-Agency Group. Lancet (London, England). 2016;387(10017):462-74.
4. United Nations. The Millennium Development Goals Report 2015 [Internet]. New York; UNI; 2015 [citado el 01 abril de 2019]. Disponible en: http://www.un.org/millenniumgoals/015_MDG_Report/pdf/MDG%202015%20rev%20(July%201).pdf.
5. United Nations. Sustainable Development Goals [Internet]. New York; USA; 2017 [citado el 25 marzo de 2019]. Disponible en: https://www.un.org/sustainabledevelopment/health/.
6. World Health Organization. Maternal Mortality [Internet]. Geneva: WHO; 2018 [citado el 30 marzo de 2019]. Disponible en: https://www.who.int/en/news-room/fact-sheets/detail/maternal-mortality.
7. World Health Organization. WHO recommendations on antenatal care for a positive pregnancy experience: World Health Organization; 2016.
8. Dirección General de Epidemiología. Número de Muertes Maternas Perú 2000-2018 [Internet]. Lima, DGE; 2017 [citado el 30 marzo de 2019]. Disponible en: http://www.dge.gob.pe/portal/docs/vigilancia/sala/2018/SE02/mmaterna.pdf.
9. Instituto Nacional de Estadística e Informática. Perú. Encuesta Demográfica y de Salud Familiar-ENDES. 2017 [Internet]. Lima: INEI; 2017 [citado el 02 abril de 2019]. Disponible en: https://www.inei.gob.pe/media/MenuRecursivo/publicaciones_digitales/Est/Lib1525/index.html.
10. Ministerio de Salud. Norma Técnica de Salud para la Atención Integral de Salud [Internet]. Lima: MINSA; 2013 [citado el 28 de marzo de 2019]. Disponible en: http://www.diresacusco.gob.pe/salud_individual/dais/materno/NORMAS%20RTN/03/RM827-2013%20-%20NTS%20DE%20SALUD%20MATERNA.pdf.
11. Dirección General de Epidemiología. La mortalidad materna en el Perú. 2002 - 2011 [Internet]. Lima: DGE; 2013 [citado el 01 abril de 2019]. Disponible en. http://www.dge.gob.pe/portal/docs/tools/MORTALIDAD_%20MATERNAPERU.pdf.
12. Short Fabic M, Choi Y, Bird S. A systematic review of Demographic and Health Surveys: data availability and utilization for research. Bull World Health Organ. 2012;90(8):604-12. doi: 10.2471/BLT.11.095513.
13. Hernández-Vásquez A, Chacón-Torrico H. Manipulación, análisis y visualización de datos de la Encuesta Demográfica y de Salud Familiar con el programa R. Rev Peru Med Exp Salud Publica. 2019;36(1):128-33. doi:10.17843/rpmesp.2019.361.4062.
14. Ruiz-Maza JC, Pezo-Pezo AM, Soto-Azpilcueta RA. Producción científica en base a cinco encuestas nacionales de Perú. Rev Peru Med Exp Salud Publica. 2018;35(1):166-7.doi: 10.17843/rpmesp.2018.351.3554.
15. Romaní F, Gutiérrez C, Ramos-Castillo J. Autoexamen de mama en mujeres peruanas: prevalencia y factores sociodemográficos asociados. Análisis de la Encuesta Demográfica de Salud Familiar (ENDES). An Fac med. 2011;72(1):23-31.
16. Barrionuevo-Rosas L, Palencia L, Borrell C. How does type of health insurance affect receipt of Pap testing in Peru?. Rev Panam Salud Publica. 2013;34(6):393-400.
17. Instituto Nacional de Estadística e Informática. Encuesta Demográfica y de Salud Familiar 2017. Ficha Técnica [Internet]. Lima: INEI; 2017 [citado el 01 abril de 2019]. Disponible en: https://proyectos.inei.gob.pe/endes/recursos/endes_2017_ficha_tecnica.pdf.
18. Muchie KF. Quality of antenatal care services and completion of four or more antenatal care visits in Ethiopia: a finding based on a demographic and health survey. BMC Pregnancy Childbirth. 2017;17(1):300. doi: 10.1186/s12884-017-1488-0.
19. Tamez-González S, Valle-Arcos RI, Eibenschutz-Hartman C, Méndez-Ramírez I. Adaptación del modelo de Andersen al contexto mexicano: acceso a la atención prenatal. Salud Publica Mex. 2006;48(5):418-29.
20. Barros AJ, Hirakata VN. Alternatives for logistic regression in cross-sectional studies: an empirical comparison of models that directly estimate the prevalence ratio. BMC Med Res Methodol. 2003;3:21.
21. Chukwuma A, Wosu AC, Mbachu C, Weze K. Quality of antenatal care predicts retention in skilled birth attendance: a multilevel analysis of 28 African countries. BMC Pregnancy Childbirth. 2017;17(1):152. doi: 10.1186/s12884-017-1337-1.
22. Di Cesare M, Sabates R. Access to antenatal care and children’s cognitive development: a comparative analysis in Ethiopia, Peru, Vietnam and India. Int J Public Health. 2013;58(3):459-67. doi: 10.1007/s00038-012-0418-1.
23. Muyunda B, Makasa M, Jacobs C, Musonda P, Michelo C. Higher Educational Attainment Associated with Optimal Antenatal Care Visits among Childbearing Women in Zambia. Front Public Health. 2016;4:127. doi: 10.3389/fpubh.2016.00127.
24. Sadiq N, Waheed Q, Hussain M, Rana AT, Yousaf Z, Chaudry Z, et al. Factors affecting the utilization of antenatal care among women of reproductive age in Nurpur Shahan. J Pak Med Assoc. 2011;61(6):616-8.
25. Simkhada B, Teijlingen ERv, Porter M, Simkhada P. Factors affecting the utilization of antenatal care in developing countries: systematic review of the literature. J Adv Nurs. 2008;61(3):244-60. doi: 10.1111/j.1365-2648.2007.04532.x.
26. Cobos Muñoz D, Hansen KS, Terris-Prestholt F, Cianci F, Pérez-Lu JE, Lama A, et al. Matching comprehensive health insurance reimbursements to their real costs: the case of antenatal care visits in a region of Peru. Cost Eff Resour Alloc. 2015;13:16. doi: 10.1186/s12962-015-0042-z.
27. Huaman Ayala LS, Blumenthal PD, Sarnquist CC. Factors influencing women’s decision to seek antenatal care in the Andes of Peru. Matern Child Health J. 2013;17(6):1112-8. doi: 10.1007/s10995-012-1113-9.
28. Marsland H, Meza G, de Wildt G, Jones L. A qualitative exploration of women’s experiences of antenatal and intrapartum care: The need for a woman-centred approach in the Peruvian Amazon. PloS one. 2019;14(1):e0209736.
29. Mesenburg MA, Restrepo-Mendez MC, Amigo H, Balandran AD, Barbosa-Verdun MA, Caicedo-Velasquez B, et al. Ethnic group inequalities in coverage with reproductive, maternal and child health interventions: cross-sectional analyses of national surveys in 16 Latin American and Caribbean countries. Lancet Glob Health. 2018;6(8):e902-e913. doi: 10.1016/S2214-109X(18)30300-0.
30. Comisión Económica para América Latina y el Caribe. Salud materno-infantil de pueblos indígenas y afrodescendientes de América Latina: aportes para una relectura desde el derecho a la integridad cultural [Internet]. Santiago de Chile: CEPAL; 2010 [citado el 01 abril de 2019]. Disponible en: https://www.cepal.org/es/publicaciones/3797-salud-materno-infantil-pueblos-indigenas-afrodescendientes-america-latina-aportes.
31. Lehmann J-Y, Nuevo-Chiquero A, Vidal- Fernandez M. Explaining the birth order effect: The role of prenatal and early childhood investments [Internet]. Bonn: IZA Institute of Labor Economics; 2012 [citado el 03 abril de 2019]. Disponible en: http://research.economics.unsw.edu.au/mvidal-fernandez/birthorder16.pdf.
Correspondencia: Akram Abdul Hernández Vásquez
Dirección: Universidad San Ignacio de Loyola, Av. La Fontana 550, La Molina, Lima, Perú
Teléfono: (511) 3171000
Correo electrónico: ahernandez@usil.edu.pe
Recibido: 22/04/2019
Aprobado: 06/06/2019
En línea: 28/06/2019