SIMPOSIO
Avances en el desarrollo de los recursos humanos en salud en el Perú y su importancia en la calidad de atención
Progress in the development of healthcare human resources in Peru and their importance in the quality of care
Fiorella Inga-Berrospi 1,a, Carlos Arosquipa Rodríguez 2, b
1 Universidad Continental. Lima, Perú.
2 Universidad Nacional Mayor de San Marcos, Lima Perú.
a Médico, Especialista en Gestión en Salud.
b Médico, Especialista en Salud Internacional.
RESUMEN
Los Recursos Humanos en Salud (RHUS) son pilar clave en el éxito de todo sistema de salud, su desarrollo y desempeño son fundamental para garantizar una atención de calidad. A pesar de esta realidad, los RHUS suelen estar ausentes en procesos de reforma sanitaria. En el Perú, en los últimos 30 años, se han dado diversas reformas que han incluido en mayor o menor medida, mejoras en las políticas de RHUS con la finalidad de brindar una mejor calidad de atención a la población. Este artículo busca hacer un breve análisis de los avances en el campo de la gestión y desarrollo de los Recursos humanos en el Sector Salud en los últimos años, destacando su importancia en la calidad de atención. De hacer esfuerzos suficientes en este campo, lograríamos RHUS competentes, distribuidos de forma equitativa y comprometidos con entregar atención de calidad a todos los individuos.
Palabras clave: Recursos humanos en Salud; Prestación de Atención de Salud (Fuente: DeCS BIREME).
ABSTRACT
Healthcare Human Resources (HHR) are key for the success of any health system; its development and performance are fundamental to ensure quality care. Despite this reality, HHR are often absent from health reform processes. In Peru, in the last 30 years, there have been several reforms that have included, to a greater or lesser extent, improvements in HHR policies aimed at providing a better quality of care to the population. This article seeks to make a brief analysis of the advances in the field of management and development of human resources in the healthcare sector in recent years, highlighting their importance in the quality of care. Through considerable effort, we would achieve competent, equitably-distributed HHR committed to delivering quality care to all individuals.
Keywords: Healthcare human resources, Healthcare delivery (source: MeSH NLM).
INTRODUCCIÓN
Los Recursos Humanos en Salud (RHUS) son, según la Organización Mundial de la Salud (OMS), el conjunto de personas de distintas profesiones y ocupaciones que se forman y trabajan para mejorar la salud de la población (1). Bajo ese concepto, y en el marco de lo que se busca a nivel mundial desde el 2015 con la Agenda 2030 para el desarrollo sostenible, se ha reconocido que son el componente fundamental para garantizar una atención de calidad a la población. Lo anterior demanda mayor inversión en reclutamiento, contratación, perfeccionamiento, capacitación y retención del personal de salud en los países en desarrollo, estableciendo como indicador la densidad y distribución del personal sanitario (2).
A nivel regional existe una imperiosa necesidad de fortalecer la gestión y el desarrollo de los recursos humanos para la salud, tal como lo establece la Agenda de Salud Sostenible para las Américas (ASSA2030) (3), con RHUS competentes que apoyen el abordaje integral de la salud, a través de la consolidación de la gobernanza y el liderazgo, el desarrollo de condiciones para el mantenimiento y el cuidado de la salud; y la conformación de alianzas con el sector educación para regular la formación en el ámbito de la salud a fin de responder a las necesidades de la población de manera integrada, continua, oportuna, accesible y de calidad.
El Perú, ha trazado metas y objetivos hacia el logro de la Cobertura Universal en Salud (CUS) en la búsqueda de un sistema universal, equitativo y solidario. Sin embargo, al igual que muchos países de la región, presenta aún notorias e injustas desigualdades socio-económicas que afectan y determinan la salud de millones de personas. Su actual sistema de salud segmentado y fragmentado, la falta de inversión y de una buena gestión de los recursos produce servicios ineficaces que no responden a las necesidades de la población desencadenando una grave crisis del sector (4). Reflejo de ello es la insatisfacción de los usuarios de los servicios de salud y los problemas en la calidad de atención que han sido ampliamente descritos en diversos estudios de investigación en nuestro sector en los últimos años (5-8).
En los últimos años, han sido múltiples los esfuerzos desde el Ministerio de Salud por abordar los problemas de salud de los peruanos, siendo los recursos humanos en salud el centro y factor clave para producir servicios de adecuada calidad que garanticen la atención de las personas de forma eficiente, por lo que resulta importante reconocer las lecciones aprendidas en los últimos años en el abordaje de los recursos humanos en salud en nuestro país relacionados a su disponibilidad, regulación, desarrollo de competencias y dotación en el primer nivel de atención; así como las deficiencias que se puedan estar generando en estos aspectos que posiblemente estén limitando el avance del desarrollo de los RHUS generando una repercusión negativa en la calidad de atención de la población.
Estos avances en el desarrollo en el campo de los recursos humanos en salud, significan tener el personal de salud en número adecuado con las competencias técnicas necesarias para resolver los problemas de salud con calidad y adecuadamente distribuidos geográficamente de acuerdo a las necesidades socio sanitarias. En ese contexto, este artículo tiene como objetivo realizar un breve análisis de estos avances en el campo de la gestión y desarrollo de los RHUS en el Perú, destacando su importancia en la calidad de atención.
DISPONIBILIDAD DE INFORMACION SOBRE EL PERSONAL DE SALUD
Asegurar la disponibilidad de información actualizada y confiable sobre la distribución y ubicación del personal de salud resulta necesario para plantear estrategias de dotación de RHUS que posibilite el derecho al acceso de la población a una atención de salud con equidad y calidad. En tal sentido, ha sido importante el diseño e implementación del INFORHUS como sistema de información en RHUS en el Perú (9), que desde el 2011 ha permitido no sólo saber cuántos son, sino donde están y que hacen los RHUS, no sólo en el subsector público, sino también en la seguridad social, sanidades de fuerzas armadas y policiales y subsector privado.
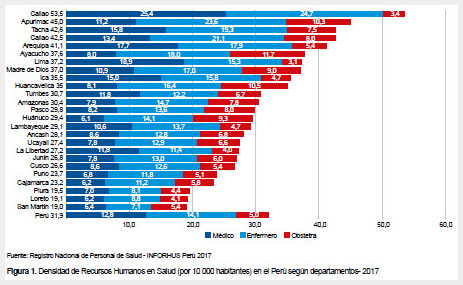
Este sistema de información ha permitido tener reportes anuales sobre el estado de los RHUS en el Perú y ha permitido actualizar indicadores sobre disponibilidad de los mismos a fin de hacer comparaciones internacionales. Por ejemplo, la OMS ha establecido el estándar internacional de contar con 44,5 trabajadores de salud por 10 000 habitantes. Sin embargo, en Perú, para el 2017 no sólo se encontraba por debajo de la cantidad mínima requerida (31,88 profesionales de la salud por cada 10 000 habitantes) sino que la distribución es notablemente desigual e inequitativa, es llamativo que la mitad de los departamentos que están por encima de la densidad estándar se encuentran en la costa, Figura 1.
Un estudio publicado en el 2015 (10) y desarrollado en cuatro regiones del Perú (Cajamarca, Loreto, Apurímac y San Martín) para determinar la inequidad en la distribución del personal de salud en los establecimientos del Ministerio de Salud identificó que la densidad de recursos humanos estuvo por debajo del mínimo estipulado por la OMS en tres de las cuatro regiones estudiadas. Esto no ha mejorado con el paso de los años, lo cual se demuestra con información de la distribución del personal de salud según institución en el 2017 (Figura 2), donde se registraron 265 460 trabajadores del sector salud a nivel nacional, y casi el 50% (102 777) se concentraba en la ciudad de Lima y más del 90% pertenecían al sector público siendo este el principal empleador.
El desarrollo del sistema de información en RHUS, incluye también el desarrollo de una metodología que permite estimar la brecha de RHUS para los servicios asistenciales de los tres niveles de atención (11,12), y que considera al perfil epidemiológico, oferta de servicios de salud y población existente.
Esta metodología, que ha sido compartida con otros países que han mostrado interés en el mismo, ha sido adaptada de acuerdo a la realidad peruana y ha permitido tener cálculos más precisos sobre la brecha numérica de RHUS. Por ejemplo, la Dirección de Planificación de Personal de la Salud de la Dirección General de Personal de la Salud del MINSA, señala que la brecha de recursos humanos en salud a fines del 2017, fue de 62 128, de los cuales 1628 son médicos cirujanos, 8797 médicos especialistas, 27 294 son profesionales de salud (médicos, enfermeras, obstetras, odontólogos, psicólogos y tecnólogos médicos) y 24 479 son técnicos asistenciales. La mayor brecha se encuentra en el primer nivel de atención (28 804) seguida del segundo nivel de atención (26 157) en donde se concentra la mayor brecha de médicos especialistas (13).
Si bien es cierto que tener información actualizada y fidedigna no resuelve los problemas que el Perú tiene en relación a RHUS, resulta una herramienta valiosa para medir avances y sustentar necesidades pues se requiere contar con personal de salud en número suficiente y en los lugares adecuados a fin de lograr una distribución equitativa que responda a las necesidades de atención en salud de las personas.
Si necesitamos al menos 44 profesionales de salud por cada 10,000 habitantes y contamos con 32 profesionales por cada 10,000 habitantes, en la diferencia se encuentra el desafío en número absoluto de profesionales. Por lo que, alcanzar esta densidad en todas las regiones del país, resulta otro desafío distributivo pues claramente se observa una concentración de RHUS en algunas regiones, dejando a otras con escasos profesionales. Esto impacta en la calidad de atención a los usuarios, la cual es directamente proporcional a la densidad de recursos humanos.
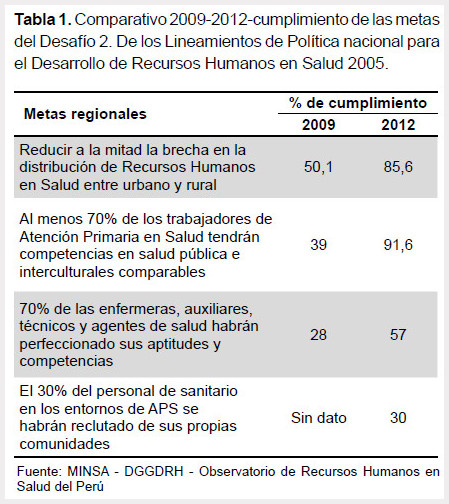
En cuanto a este aspecto, los resultados de la segunda medición de las metas regionales de RHUS, Perú 2007-2015 (14) muestran el porcentaje de cumplimiento de las metas del desafío relacionado a la distribución de los RHUS desde el 2009 hasta el 2012, mostrando un avance sustancial tal como se observa en la Tabla 1.
POLÍTICA Y REGULACIÓN DE LOS RHUS EN EL PERÚ
La elaboración de políticas como mecanismo para abordar las necesidades del sistema de salud y establecer coordinaciones entre sectores como salud y educación es una de las estrategias recomendadas por la OPS; en ese sentido nuestro país aprobó el 2018; luego de 13 años desde la Política Nacional de RHUS del 2005 (15); el Documento Técnico «Lineamientos de Política de Recursos Humanos en Salud 2018-2030» (16), el cual establece cinco objetivos prioritarios: I) Fortalecer la rectoría en el campo de los RHUS, II) Disponer de RHUS suficientes, Disminuyendo la inequidad a nivel nacional, III) Fortalecer las competencias profesionales para responder a las demandas de la población, IV) Incrementar las condiciones laborales según aspectos del trabajo decente del personal de salud y V) Lograr el rendimiento laboral eficiente de los RHUS.
En relación al segundo lineamiento, se debe reconocer el avance que ha representado la reforma del sector salud del 2013 (17) y la implementación de una política remunerativa de RHUS (18,19) para generar mayores incentivos económicos para el personal que trabaja en Atención Primaria de salud (APS), atención especializada, zonas alejadas y de frontera (ZAF) así como la bonificación por guardias hospitalarias haciendo que los ingresos totales de estos trabajadores sean más atractivos (20,21). Si bien esta medida buscaba redistribuir equitativamente el personal de salud a través de mejores incentivos económicos, lo que generó en la práctica en cinco años de implementación, es la salida de personal de salud nombrado de las unidades de gestión de salud (Direcciones Regionales de salud, cabezas de redes de salud y unidades ejecutoras) hacia servicios de salud periféricos, donde podían obtener mayores ingresos. Por otra parte, debido a que esta política se aplica sólo a personal nombrado del Ministerio de Salud, originó que el impacto redistributivo de personal de salud sea limitado considerando que la fuerza laboral en salud en el Perú es principalmente contratada.
Por otra parte, si observamos los resultados de la Encuesta Nacional de Satisfacción de usuarios en Salud (22) realizada el 2016 a cargo de la Superintendencia Nacional de Salud (SUSALUD) y el Instituto Nacional de Estadística e Informática (INEI), se muestra un incremento del nivel de satisfacción de los usuarios de consulta externa desde el 2014 (73,9% en el 2016 y 70% en el 2014), así como un incremento de la satisfacción de los profesionales de enfermería y médicos con su trabajo, resaltando lo fundamental del aspecto remunerativo. Esto nos podría indicar la posible relación existente entre la implementación de una política remunerativa en el 2013 y el incremento de la satisfacción del usuario desde el 2014, mejorando así la calidad de atención que se ofrece en los establecimientos de salud a nivel nacional.
En cuanto al desafío de definir políticas y planes de largo plazo para adaptar la fuerza laboral a las necesidades de salud y a los cambios previstos en los sistemas de salud, la segunda medición de metas regionales de RHUS Perú (14), muestra un avance en el cumplimiento de las mismas de más del 70%, cuyos resultados se ven reflejados en la razón de densidad de recursos humanos (25 prof. x 10 000 hab) y la razón de enfermeras vs. médicos (1:1) que hasta el 2012 fueron dos de los principales avances en este aspecto.
DESARROLLO DE COMPETENCIAS DEL PERSONAL DE SALUD
Contribuir a la mejora del desempeño y la gestión de los recursos humanos del sector salud fortaleciendo sus competencias resulta clave para asegurar la calidad en la prestación de servicios de salud. En los últimos cinco años se han realizado esfuerzos desde el Ministerio de Salud (23) por fortalecer capacidades, como es el caso del desarrollo de competencias en atención primaria de salud a través de la implementación del Programa Nacional de Formación en Salud Familiar y Comunitaria - PROFAM desde el 2009, que sólo hasta el 2012 contaba con 346 egresados de la Fase I (14), cifra que ha ido creciendo exponencialmente en los años siguientes.
Este proceso de capacitación en el trabajo fue implementado por la reactivada Escuela Nacional de Salud Pública-ENSAP, mediante DL 1161(25) y es la entidad responsable de generar políticas de formación de recursos humanos en salud, a través de una plataforma virtual de fácil acceso dirigido a personal de salud que busca cubrir la brecha de competencias que se origina en las escuelas de ciencias de la salud del país, cuya formación es predominantemente hospitalocéntrica y orientada hacia la enfermedad. Es necesario destacar también, el esfuerzo por incrementar la formación de especialistas en Salud Familiar y Comunitaria, a través del financiamiento de un mayor número de plazas para realizar esta segunda especialidad en universidades peruanas. No cabe duda que esto permitirá en un mediano plazo tener una fuerza laboral suficiente que permita implementar un modelo de atención de salud integral basado en la familia y comunidad en todos los niveles de atención del sistema de salud, repercutiendo de forma positiva en la calidad de atención que se brinde. El avance en este aspecto ha sido progresivo y hemos pasado de tener menos de 300 especialistas en salud familiar el 2012 a contar con más de 1000 especialistas en el 2018, lo cual permite alcanzar la masa crítica necesaria para impulsar una reforma en el modelo de atención de salud en el país (26,27). Sin embargo, la tarea pendiente, es crear las plazas necesarias para estos médicos especialistas en el sistema de salud que permita una adecuada absorción de estos profesionales.
Ante estos esfuerzos podemos afirmar que aún existe una brecha de desarrollo de capacidades del personal de salud en nuestro país por lo que, la Dirección Ejecutiva de Fortalecimiento de Capacidades de la Dirección General de Personal de Salud del Ministerio de Salud debe trabajar con las universidades peruanas para reorientar las currículas de estudios e impulsar el desarrollo de competencias necesarias para el trabajo en salud, así como fortalecer el plan de desarrollo de recursos humanos a nivel nacional.
El impacto del fortalecimiento de competencias del personal de salud en la calidad del servicio que brinda se basa en los establecido por la Organización Internacional del Trabajo (OIT), quien plantea que existen ciertos resultados mínimos que debe obtener una persona en un puesto determinado para que se cumpla con los estándares de productividad y calidad requeridos por toda organización (28). Por lo que contar con RHUS competentes y capacitados permitirá el alineamiento de su desempeño individual con el propósito del sector salud y garantizará una atención oportuna y de calidad.
DOTACIÓN DE RHUS EN EL PRIMER NIVEL DE ATENCIÓN
El fortalecimiento del primer nivel de atención es uno de los desafíos más importantes para lograr un sistema de salud basado en atención primaria. Los RHUS no se sienten motivados para ejercer en este nivel por diversos motivos (falta de equipamiento, baja remuneración, etc), por lo que el estado peruano ha establecido diversas estrategias para abordar este problema. Una de las estrategias de dotación de RHUS en establecimientos de salud del primer nivel de atención es el Servicio Rural y Urbano Marginal de Salud (SERUMS), que desde 1981 es prestado por los profesionales de la ciencias de la salud (29). Desde su implementación hasta la fecha, este programa ha permitido contar con profesionales de salud en las zonas más remotas y alejadas del país, considerando además el impacto redistributivo que tiene el programa en la disponibilidad de médicos en el Perú (30).Cabe recordar que la expansión de la oferta de servicios de primer nivel que se dió en la década de los 90 del siglo pasado y primeros 10 años del nuevo milenio fue cubierta en gran medida por profesionales SERUMS, sin embargo, este programa ha tenido aspectos positivos y negativos.
Si bien, el SERUMS permite brindar atención de salud a pobladores que por su condición socio económica y ubicación geográfica, no tendrían acceso a servicios de salud; por otro lado las precarias condiciones de trabajo en estas zonas no permiten un adecuado ejercicio profesional, y sumado a la falta de seguridad, la carencia de medicamentos y tecnología básica repercuten de forma negativa en la calidad de atención a la población; logrando además «inmunizar» a los jóvenes profesionales a no querer volver a laborar en establecimientos de primer nivel de atención (31-35), optando por la especialización o las plazas en hospitales públicos y privados.
No cabe duda que el SERUMS exige una profunda reforma para encontrar una solución a los problemas antes mencionados, que debe ser analizado desde la perspectiva del usuario quien anualmente recibe a un profesional de la salud distinto, cuyo proceso de adaptación puede tomar algunos meses para establecer una adecuada relación médico-paciente, generando insatisfacción y mala percepción de la calidad de atención en salud. Por lo tanto, si bien esta estrategia de asignación de RHUS en el primer nivel de atención tiene más de 35 años en nuestro sistema de salud y es la única con la que contamos en la actualidad; es momento de diseñar nuevas herramientas para dotar de RHUS en ese nivel, capaces de producir servicios de calidad que generen el mayor beneficio posible a la población atendida.
CONCLUSIONES
Existen avances en el campo del desarrollo y la gestión de los RHUS en los últimos años en Perú, que van desde la mejora en la distribución de los RHUS, el cumplimiento de metas regionales, el fortalecimiento de competencias y capacidades, hasta el establecimiento de una nueva Política de RHUS. Todos ellos contribuyen a mejorar la calidad de los servicios de salud a través del desempeño de RHUS capaces de responder a las demandas y necesidades de la población. Sin embargo, la dotación de RHUS en el primer nivel de atención sigue siendo un desafío para nuestro sistema de salud, que continúa manteniendo un modelo de dotación obsoleto que podría no estar garantizando la prestación de un servicio de calidad a las poblaciones más necesitadas.
Contribuciones de autoría: FIB, CAR han participado en la concepción del artículo, su redacción y aprobación de la versión final.
Fuentes de financiamiento: Autofinanciado.
Conflictos de interés: Ninguno.
REFERENCIAS BIBLIOGRÁFICAS
1. Organización Mundial de la Salud. Informe sobre la salud en el mundo 2006 - Colaboremos por la salud [Internet]. Ginebra: OMS; 2006 [consultado el 08 de Abril del 2019]. Disponible en: http://www.who.int/whr/2006/es/.
2. United Nations Population Fund. Transformar nuestro mundo: la Agenda 2030 para el Desarrollo Sostenible. Septuagésimo período de sesiones de la Asamblea General, resolución A/RES/70/1 [Internet]. New York: UNFPA; 2015 Disponible en: https://documents-ddsny.un.org/doc/UNDOC/GEN/N15/291/93/PDF/N1529193.pdf?OpenElement.
3. Organización Panamericana de la Salud. Agenda de Salud Sostenible para las Américas 2018-2030: Un llamado a la acción para la salud y el bienestar en la región. 29º Conferencia Sanitaria Panamericana, 69º Sesión del Comité Regional de la OMS para las Américas. Punto 4.4 del orden del día provisional CSP29/6, Rev. 3. 25 de septiembre del 2017.
4. Ineficiencias del sector salud están afectando a millones de peruanos [INFORME] [EnLínea]. Perú: Perú 21; 2018. [fecha de acceso 08 de abril del 2019] URL disponible en: https://peru21.pe/peru/situacion-salud-peru-ineficiencias-sector-afectando-millones-peruanos-396225.
5. Zafra-Tanaka JH, Veramendi-Espinoza L, Villa-Santiago N. Problemas en la calidad de atención en salud: oportunidad de mejora. An Fac Med. 2015 Ene; 76(1): 87-88. http://dx.doi.org/10.15381/anales.v76i1.11084.
6. Walter Ninamango. Percepción de la calidad de servicio de los usuarios en el consultorio externo de medicina interna del Hospital Nacional Arzobispo Loayza en enero del 2014. Tesis de pregrado. Lima, Perú. Universidad Nacional Mayor de San Marcos 2014. 47p.
7. Shimabuku R, Huicho L, Fernández D, Nakachi G, Maldonado R, Barrientos A. Niveles de insatisfacción del usuario externo en el Instituto Nacional de Salud del Niño de Lima, Perú. Rev Perú Med Exp Salud Pública. 2012 Oct;29(4):483-489. doi:http://dx.doi.org/10.17843/rpmesp.2012.294.392.
8. Custodio-Velásquez J, Rojas-Valdez CdR, Hernández-Cabrera L. Percepción de la calidad de servicio de los usuarios en el consultorio externo de medicina interna del Hospital Augusto Hernández Mendoza – EsSalud- Ica en febrero-marzo del 2017. Rev Méd Panacea. 2017;6(3):111-5.
9. Ministerio de Salud del Perú. Registro Nacional del Personal de Salud. Disponible en: http://inforhus.minsa.gob.pe/.
10. Moscoso-Rojas B, Huamán-Angulo L, Núñez-Vergara M, Llamosas Felix, E, Perez, W. Inequidad en la distribución de recursos humanos en los establecimientos del Ministerio de Salud de cuatro regiones del Perú. An Fac Med. 2015; 76(spe):35-40.
11. Garcia H, Cuzco M, Peralta F. Guía técnica para la metodología de cálculo de las brechas de recursos humanos en salud para los servicios asistencias del primer nivel de atención. 1ra edición. Lima: Ministerio de Salud; 2014.
12. Nuñez M, Cuzco M, Peralta F. Guía técnica para la metodología de estimación de las brechas de recursos humanos en salud para los servicios asistenciales del segundo y tercer nivel de atención. 1ra edición. Lima: Ministerio de salud; 2014.
13. Información de Recursos Humanos en el Sector Salud, Perú 2017 / Ministerio de Salud. Dirección General de Personal de la Salud. Observatorio de Recursos Humanos en Salud - Lima: Ministerio de Salud; 2017. Disponible en: http://digep.minsa.gob.pe/bibliografica.html.
14. Segunda Medición de las Metas Regionales de Recursos Humanos para la Salud, Perú 2007 - 2015 / Ministerio de Salud. Dirección General de Gestión del Desarrollo de Recursos Humanos. Observatorio Nacional de Recursos Humanos en Salud -- Lima: Ministerio de Salud; 2013. 50p.
15. Perú, Ministerio de Salud. Resolución Ministerial 1007-2005 MINSA, que aprueba los lineamientos de la Política Nacional de Recursos Humanos. Lima: MINSA; 2005.
16. Perú, Ministerio de Salud. Documento Técnico "Lineamientos de Política de Recursos Humanos en Salud 2018-2030" Resolución Ministerial N° 1357-2018/MINSA. Lima: MINSA; 2018.
17. Perú, Ministerio de Salud, Reforma del Sector Salud: Lineamientos y medidas de la Reforma, Consejo Nacional de Salud. Consejo Nacional de Salud. Lima, julio 2013. Lima: MINSA; 2018.
18. Perú, Congreso de la República. Decreto Legislativo 1153, que regula la Política Integral de Compensaciones y Entregas Económicas del personal de la salud al servicio del Estado. Lima: Congreso de la República; 2013.
19. Perú, Ministerio de Salud. Decreto Supremo Nº 015-2018-SA, que aprueba el Reglamento del Decreto Legislativo Nº 1153, que regula la Política Integral de Compensaciones y Entregas Económicas del Personal de la Salud al Servicio del Estado. Lima: MINSA; 2018.
20. Perú, Ministerio de Salud. Decreto Supremo Nº032-2014-SA, que aprueba los perfiles para la percepción de la valorización priorizada por Atención Primaria de Salud para los profesionales de la salud a que se refiere el Decreto Legislativo 1153 y sus modificatorias. Lima: MINSA; 2014.
21. Perú, Ministerio de Economía y Finanzas. Decreto Supremo Nº223-2013-EF, que aprueban montos de la valorización principal, valorización priorizada por atención primaria de salud y por atención especializada, y la bonificación por guardias hospitalarias para los profesionales de la salud a que se refiere el DL 1153. Lima: MEF; 2013.
22. Instituto Nacional de Estadísticas e Informática. Encuesta Nacional de Satisfacción de Usuarios en Salud 2016 - Informe Final. Lima: INEI; 2016.
23. García-Cabrera HE. Díaz-Urteaga P, Ávila-Chávez D, Cuzco Ruiz MZ. La reforma del sector salud y los recursos humanos en salud. An Fac Med. 2015;76:7-26 / doi:10.15381/anales.v76i1.10966
24. Perú, Ministerio de Salud. Programa Nacional de Formación en Salud Familiar y Comunitaria. Lima: MINSA; 2011. Disponible en: http://www.minsa.gob.pe/dggdrh/formulario_profam/.
25. Perú, Ministerio de Salud. Decreto Legislativo 1161, que aprueba la Ley de Organización y Funciones del Ministerio de Salud. Lima: MINSA; 2013.
26. Cuba Fuentes y Col. Medicina familiar en el Perú: camino a la consolidación como disciplina científica. Medwave 2013 Ene/Feb;13(1):e5589 doi: 10.5867/medwave.2013.01.5589
27. González Calbano A, Padula Anderson MI, Tamez Rodríguez AR, Godoy AC, Barreto Quintana HM, Martins I, et al. Expansión de la medicina familiar en América Latina: desafíos y líneas de acción. Rev Panam Salud Publica. 2018;42:e149. https://doi.org/10.26633/RPSP.2018.149.
28. Organización Internacional del Trabajo. (2009). Modulo 2. Los procesos de identificación y análisis de competencias en el marco de un modelo de GRHxC en la organización
29. Perú, Congreso de la República. Ley Nº2330, Ley del Servicio Rural y Urbano Marginal de Salud y modificatorias. Lima: Congreso de la República; 2018.
30. Mujica OJ, Pereira-Victorio CJ, Munayco CV. Sobre el impacto redistributivo del SERUMS en la disponibilidad de médicos en Perú. Rev Peru Med Exp Salud Publica. 2015;32(1):193-4
31. Inga-Berrospi F. Taype-Rondán A, Purizaca-Rosillo N. La problemática del médico serumista en el Perú: conclusiones de la Segunda Convención Nacional de Médicos Serumistas, 2013. An Fac med. 2014;75(3):271-2. doi: http://dx.doi.org/10.15381/anales.v75i3.9785.
32. Mejia CR, Inga-Berrospi F, Albrecht-Lezama C, Quispe-García AA. Problemas laborales en plazas del Servicio Rural Urbano-Marginal en Salud (SERUMS): auto-reporte de los médicos. Acta Méd Peruana. 2016 Ene; 33(1): 82-83.
33. Mejía-Álvarez CR, Valladares-Garrido MJ, Romero BM, Valladares-Garrido DP, Linares-Reyes E, Red Gis Perú R. Accidentes laborales asociados al desánimo de médicos SERUMS para laborar en el primer nivel de atención de Lima, Perú. Rev Med Inst Mex Seguro Soc. 2017;55(6):686–691.
34. Mejia CR, Quiñones-Laveriano DM, Espinoza KG, Quezada-Osoria C. Deficiente cobertura de aseguramiento a médicos durante el servicio rural y urbano-marginal en Perú. Rev Peru Med Exp Salud Publica. 2013;30(2):220-3
35. Mejia CR, Quiñones-Laveriano DM. SERUMS y la migración de médicos: A propósito de una cohorte de médicos de Lima. Rev Peru Med Exp Salud Publica. 2015;32(2):395-406.
Correspondencia: Fiorella Inga-Berrospi
Correo electrónico: fiorella.inga.b@upch.pe
Recibido: 23/04/2019
Aprobado: 06/06/2019
En línea: 28/06/2019