Claudio Intimayta-Escalante
Diego Jara-Cuadros
Walter Yañez-Camacho
Paolo Zegarra-Lizana
Reynaldo Saire-Huamán
Artículo original
Asociación entre la necesidad de cuidados paliativos y enfermedades crónicas en pacientes atendidos en un hospital peruano
Association between the need for palliative care and chronic diseases in patients treated in a peruvian hospital
Isabel Pinedo-Torres ![]() 1, Especialista en Endocrinología
1, Especialista en Endocrinología
Claudio Intimayta-Escalante ![]() 2, estudiante de Medicina
2, estudiante de Medicina
Diego Jara-Cuadros ![]() 3, estudiante de Medicina
3, estudiante de Medicina
Walter Yañez-Camacho ![]() 3, especialista en Medicina Interna
3, especialista en Medicina Interna
Paolo Zegarra-Lizana ![]() 4, médico cirujano
4, médico cirujano
Reynaldo Saire-Huamán ![]() 5, médico subespecialista en Anestesiología y Terapia Intensiva Cardiovascular
5, médico subespecialista en Anestesiología y Terapia Intensiva Cardiovascular
1 Grupo de Investigación Neurociencia, Efectividad y Salud Pública, Universidad Científica del Sur, Lima, Perú.
2 Sociedad Científica de San Fernando, Universidad Nacional Mayor de San Marcos, Lima, Perú.
3 Red de Eficacia Clínica y Sanitaria, REDECS, Lima, Perú.
4 Escuela de Medicina, Universidad Peruana de Ciencias Aplicadas, Lima, Perú.
5 Servicio de Anestesiología Cardiovascular, Instituto Nacional Cardiovascular INCOR- EsSalud, Lima, Perú.
RESUMEN
Objetivos. Evaluar la asociación entre las enfermedades crónicas (EC) y la necesidad de cuidados paliativos (NCP).
Materiales y métodos. Se realizó un estudio transversal analítico en un hospital peruano durante el 2019. Se incluyó a pacientes hospitalizados con EC y se excluyó gestantes y a los hospitalizados en unidades críticas. En la evaluación de la NCP se aplicó el instrumento SPICT-ESTM, adicionalmente se evaluaron características sociodemográficas y clínicas. La fuerza de asociación se calculó con regresiones de Poisson con varianza robusta para estimar razones de prevalencia crudas (RP) y ajustadas (RPa) por confusores.
Resultados. Se evaluó 172 pacientes, la media de edad fue 61 años, donde el 54,7% eran varones y 123 pacientes tenían NCP. En el modelo crudo se encontró asociación con tener enfermedad cerebrovascular (RP: 1,23; p=0,028), cualquier tipo de cáncer (RP: 1,38; p<0,001), cardiopatías (RP: 1,29; p=0,007), nefropatía (RP: 1,42, p<0,001) y enfermedad de Alzheimer (RP: 1,42; p<0,001). La asociación se mantuvo en la mayoría de EC evaluadas en el modelo ajustado, excepto para cardiopatía (RPa: 1,11; p=0,320). La fuerza de asociación fue menor en el caso de diabetes mellitus (RP: 0,78; p=0,044).
Conclusión. La NCP en pacientes con enfermedades crónicas hospitalizados es alta y más frecuente en pacientes con cáncer, enfermedad cerebrovascular, problemas renales y enfermedad de Alzheimer. Los programas de cuidado de pacientes con diabetes mellitus pueden disminuir la NCP.
Palabras clave: Cuidados paliativos; Enfermedad Crónica; Enfermedades No transmisibles; Hospitalización; Perú; Neoplasia; Enfermedades Renales; Trastornos Cerebrovasculares; Enfermedad de Alzheimer; Diabetes Mellitus (fuente: DeCS BIREME).
ABSTRACT
Objectives. To assess the association between chronic disease (CD) and the need for palliative care (NPC).
Materials and methods. An analytical cross-sectional study was carried out in a Peruvian hospital during 2019. Patients hospitalized with CD were included, and pregnant women and those hospitalized in critical units were excluded. The SPICT-ESTM instrument was used to assess the NPC; sociodemographic and clinical characteristics were also evaluated. The strength of association was calculated with Poisson regressions with robust variance to estimate crude prevalence ratios (PR) and adjusted prevalence ratios (aPR) by confounders.
Results. A total of 172 patients were evaluated, the mean age was 61 years, where 54.7% were male and 123 patients had NPC. In the crude model, we found an association with having cerebrovascular disease (PR: 1.23; p=0.028), any type of cancer (PR: 1.38; p<0.001), heart disease (PR: 1.29; p=0.007), nephropathy (PR: 1.42, p<0.001) and Alzheimer’s disease (PR: 1.42; p<0.001). The association was maintained for most of the evaluated CDs in the adjusted model, except for heart disease (aPR: 1.11; p=0.320). The association strength was lower for diabetes mellitus (PR: 0.78; p=0.044).
Conclusion. NPC in hospitalized chronically ill patients is high and more frequent in patients with cancer, cerebrovascular disease, renal problems and Alzheimer’s disease. Care programs for patients with diabetes mellitus may decrease NPC.
Keywords: Palliative care; Chronic Disease; Noncommunicable Diseases; Hospitalization; Peru; Neoplasm; Kidney Diseases; Cerebrovascular Disorders; Alzheimer Disease; Diabetes Mellitus (source: MeSH NLM).
INTRODUCCIÓN
La Organización Mundial de la Salud (OMS) define al cuidado paliativo como una «estrategia de salud que mejora la calidad de vida de los pacientes y sus familias, dirigida a problemas de salud que amenazan la vida» (1). Sin embargo, cada vez se evidencia más la importancia de implementar tempranamente los cuidados paliativos (CP) y no solo ante diagnósticos terminales (2,3). En pacientes con enfermedades crónicas (EC) los CP mejoran la calidad de vida, no obstante, el inicio tardío incrementa el gasto sanitario (3,4). Por ello, se deben poner en marcha mecanismos para identificar oportunamente a los pacientes con la necesidad de estos cuidados (5).
La falta de programas nacionales a nivel de organización, capacitación insuficiente de los profesionales de salud e inaccesibilidad a un servicio oportuno (6,7), son desafíos que deben ser superados. Debido al bajo desarrollo de CP y su oferta incipiente en el Perú (8), a finales del año 2018 entró en vigor la Ley 30846 que permitió la creación del Plan Nacional de Cuidados Paliativos para Enfermedades Oncológicas y No Oncológicas expandiendo estos servicios a pacientes con otros tipos de patologías distintas al cáncer (9).
La necesidad de cuidados paliativos (NCP) se define como todos aquellos servicios sanitarios que buscan prevenir la progresión de enfermedades y aliviar el sufrimiento físico y psicológico (10). Para medirla se pueden usar diversos instrumentos como NECPAL (NECesidades PALiativas), RADPAC (RADboud indicators for PAlliative Care Needs), PALLI (PALLIativey care need) y SPICT (Supportive and Palliative Care Indicators Tool); siendo este último uno de los más utilizados por estar principalmente orientado a identificar personas que corren el riesgo de deterioro funcional o muerte y que pueden beneficiarse de los CP (5).
En estudios previos se ha identificado la NCP en pacientes con EC. En aquellos con falla renal la NCP se presenta en un 16% (11), mientras que en pacientes con falla cardiaca estadios III y IV la NPC llega hasta un 55% (12). Además, se han descrito factores de riesgo para que los pacientes con EC necesiten CP, entre ellos el sexo, edad y apoyo familiar (13); sin embargo, otras características como el número de comorbilidades y hospitalizaciones determinan un pronóstico negativo para los pacientes (14). Así, los pacientes con EC suelen hospitalizarse por descompensación y/o progresión de la enfermedad, lo que constituye un momento ideal para que el personal de salud evalúe la NCP (15). Por ello, el objetivo de este estudio fue evaluar la asociación entre las enfermedades crónicas y la necesidad de cuidados paliativos en pacientes hospitalizados en un hospital público peruano.
|
MENSAJES CLAVE |
|
Motivación para realizar el estudio: los cuidados paliativos mejoran la calidad de vida de los pacientes y de sus familias. Su valoración en pacientes con cáncer es algo habitual, no así en pacientes con otras enfermedades crónicas. Principales hallazgos: la necesidad de cuidados paliativos es frecuente en pacientes con enfermedades crónicas hospitalizados por cualquier causa; sobre todo en pacientes con cáncer, enfermedad cerebrovascular, problemas renales y enfermedad de Alzheimer. Implicancias: los pacientes con enfermedades crónicas hospitalizados deberían tener una valoración de la necesidad de cuidados paliativos antes del alta médica. Es recomendable la creación de unidades de medicina paliativa en más hospitales del país. |
MATERIALES Y MÉTODOS
Se realizó un estudio transversal analítico en el Hospital Nacional Daniel Alcides Carrión ubicado en la provincia constitucional del Callao en Perú. Este hospital es el de más alta complejidad para toda la zona de referencia.
En cuanto a los criterios de selección, se incluyeron a pacientes mayores de 18 años con el diagnóstico de alguna enfermedad crónica que estuvieron hospitalizados por cualquier causa en el momento de la recolección de datos, y ellos o el familiar responsable dieran el consentimiento para participar. Se excluyó a gestantes, pacientes hospitalizados en unidades críticas como unidades de cuidados intermedios (UCIN), unidades de cuidados intensivos (UCI) y shock trauma.
El equipo de investigación inspeccionó todas las camas de hospitalización de los servicios de Medicina Interna, Medicina Especialidades Clínicas, Cirugía General y Especialidades Quirúrgicas durante la última semana de mayo y primera de junio de 2019. Se corroboraron algunos datos brindados con los registros médicos, así como la información proporcionada por los médicos asistenciales. No se realizó un cálculo de tamaño de muestra debido a que se incluyó a todos los pacientes hospitalizados durante el tiempo de la recolección de datos. La potencia estadística fue de 99,9%, en base a la NCP en pacientes con y sin diabetes (69,2 y 24%, respectivamente). Se utilizó el programa Epidat v.4.1 para el cálculo.
La NCP fue medida con la versión en español de la herramienta de indicadores de asistencia y cuidados paliativos SPICT (Supportive and Palliative Care Indicators Tool) (16) que es de libre descarga y uso. El SPICT-ESTM (SPICT - versión en español) es un cuestionario que contiene 27 ítems con respuestas dicotómicas, con una buena equivalencia, fiabilidad y estabilidad en la versión español con respecto a la versión original, además posee una sensibilidad del 70% y una especificidad del 87% (17). Los ítems se dividen en siete indicadores generales de la salud (ingreso hospitalario no planificado, limitación funcional irreversible, dependencia del cuidado de otros, necesidad de más de un cuidador, pérdida significativa de peso o desnutrición, síntomas persistentes a pesar del tratamiento adecuado y el deseo de reducir los tratamientos y centrarse en la calidad de vida) y 20 indicadores clínicos de enfermedad avanzada (por ejemplo: deterioro funcional y cognitivo progresivo, disnea o dolor torácico de reposo, caídas frecuentes, insuficiencia respiratoria, necesidad de trasplante u otros). Se estableció la NCP con al menos dos indicadores de deterioro general de salud asociado a un indicador de enfermedad avanzada.
Se consideró como enfermedad crónica o no comunicable a todas las afecciones que tienden a ser de larga duración y pueden ser controladas más no curadas. Las incluidas en nuestro estudio fueron (todas variables dicotómicas): diabetes mellitus, cualquier tipo de cáncer, cualquier tipo de demencia (sin incluir enfermedad de Alzheimer), enfermedad de Alzheimer, enfermedades pulmonares, hepatopatías, cardiopatías, nefropatías, y enfermedades cerebrovasculares; en estas tres últimas solo se consideraron las que no eran causadas por diabetes mellitus. En el caso que el paciente tuviera más de una patología crónica para fines del estudio se consideró como enfermedad crónica la de mayor tiempo de evolución y las demás fueron contadas como comorbilidades. Las enfermedades crónicas se definieron como un diagnóstico clínico realizado por un especialista y reportado en la historia clínica.
Otras variables relevantes para el estudio fueron las características sociodemográficas (edad, sexo, religión, cantidad de hijos, entre otras); características clínicas (servicio de hospitalización, número de hospitalizaciones en el último año; numero de comorbilidades e infecciones intrahospitalarias previas) y algunas variables intermedias entre la enfermedad crónica del paciente y la NCP denominadas características de fragilidad (todas con valores finales: presente/ausente), tales como: dificultad para expresarse (el entrevistador necesita repetir las preguntas para aclarar las respuestas del paciente o este cursa con alguna enfermedad que limite su capacidad de habla); incontinencia urinaria y/o fecal (incapacidad para controlar la micción y/o deposición); dificultad para comer (necesidad de ayuda de una tercera persona para llevarse los alimentos a la boca o el paciente es edéntulo); disminución de la ingesta de alimentos (no deglute la totalidad del requerimiento calórico calculado), y síntomas persistentes a pesar del tratamiento (presencia de alguno de los síntomas con los que ingresó a hospitalización).
La información se registró en una matriz de recolección en el programa Microsoft Excel. Para el control de datos se empleó la técnica de la doble digitación. El análisis estadístico se realizó en el programa Stata v.15.0. utilizando medidas de tendencia central (media) y de dispersión (desviación estándar) para las variables numéricas, mientras que para las variables categóricas se emplearon frecuencias absolutas y relativas. El análisis entre variables categóricas y numéricas se realizó con la prueba U de Mann-Whitney, mientras que para la comparación de proporciones entre variables categóricas se utilizó las pruebas de chi cuadrado o la prueba exacta de Fisher, dependiendo de la magnitud de los valores esperados.
La fuerza de asociación entre las enfermedades crónicas evaluadas y la necesidad de cuidados paliativos se evaluó mediante modelos lineales generalizados de tipo Poisson con varianza robusta para calcular razones de prevalencia crudas (RP) y ajustadas (RPa). Para este último se incluyeron variables confusoras teóricas (edad, sexo y antecedente de hospitalizaciones previas) descritas en la literatura revisada (19-21).
La investigación fue aprobada por del Comité Institucional de Ética en Investigación (CIEI) del Hospital Nacional Daniel Alcides Carrión, con oficio 4193-2019/HN.DAC-C-DG/OADI. Se solicitó a todos los pacientes su consentimiento para participar de manera voluntaria y, en caso de que los pacientes presentarán alguna dificultad para expresar su voluntad, el consentimiento fue dado por el familiar responsable. Además, se aclaró que la atención actual o futura no se verían influenciadas por su decisión. Para asegurar la confidencialidad de los pacientes, los datos de filiación fueron incluidos en una base codificada cuyo acceso fue exclusivo de los investigadores principales.
RESULTADOS
Se evaluó un total de 352 camas habilitadas para hospitalización y fueron incluidos 172 pacientes (Figura 1), la media de edad fue 61 años (DE ± 17,3). Más de la mitad de los participantes fueron varones (n=94) y tenían pareja actual (n=96), mientras la gran mayoría tenía al menos un hijo (79,1%), alguna creencia religiosa (96,7%) y solo un pequeño grupo tenía más de una comorbilidad (7,0%). La NCP se asoció a la edad (p=0,035) y al antecedente de hospitalizaciones en el último año (p=0,002) (Tabla 1).
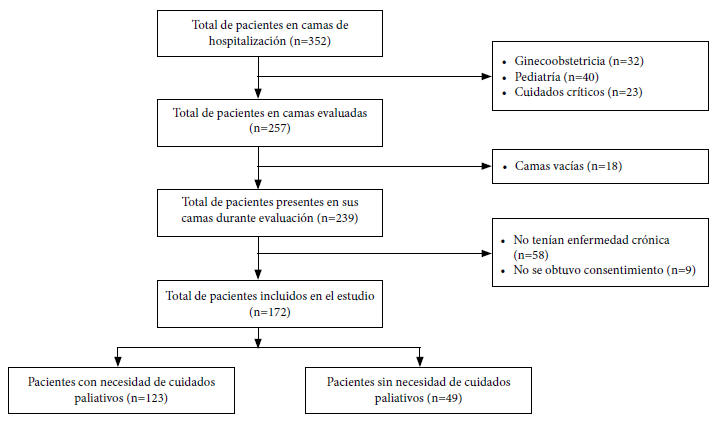
Figura 1. Flujograma de seleccion de pacientes incluidos en el estudio.
Tabla 1. Características sociodemográficas y clínicas de pacientes con enfermedades crónicas hospitalizados por cualquier causa en un hospital peruano según su necesidad de cuidados paliativos (n=172).
|
Características |
Total de pacientes |
Necesidad de cuidados paliativos |
Valor de p |
|
|
Presente |
Ausente |
|||
|
Características sociodemográficas |
|
|
|
|
|
Sexo |
|
|
|
|
|
Femenino |
78 (45,4) |
57 (73,1) |
21 (26,9) |
0,679 |
|
Masculino |
94 (54,7) |
66 (70,2) |
28 (29,8) |
|
|
Edad |
|
|
|
|
|
Años, media (DE) |
61 (17,3) |
62,8 (17,0) |
56,4 (17,3) |
0,035a |
|
Hasta 65 años |
100 (58,1) |
66 (66,0) |
34 (34,0) |
0,059 |
|
Mayor de 65 años |
72 (41,9) |
57 (79,2) |
15 (20,8) |
|
|
Estado civil |
|
|
|
|
|
Sin pareja actual |
76 (44,2) |
58 (76,3) |
18 (23,7) |
0,214 |
|
Con pareja actual |
96 (55,8) |
65 (67,7) |
31 (32,3) |
|
|
Cantidad de hijos |
|
|
|
|
|
Ninguno |
36 (20,9) |
25 (69,4) |
11 (30,6) |
0,757 |
|
Al menos uno |
136 (79,1) |
98 (72,1) |
38 (27,9) |
|
|
Creencia religiosa |
|
|
|
|
|
Ateo |
7 (4,1) |
5 (71,4) |
2 (28,6) |
1,000b |
|
Cristiano |
159 (92,4) |
114 (71,7) |
45 (28,3) |
|
|
Otros |
6 (3,5) |
4 (66,7) |
4 (33,3) |
|
|
Características clínicas |
|
|
|
|
|
Número de comorbilidades |
|
|
|
|
|
Hasta uno |
160 (93,0) |
115 (71,9) |
45 (28,1) |
0,743b |
|
Más de uno |
12 (7,0) |
8 (66,7) |
4 (33,3) |
|
|
Hospitalizaciones en el último año |
|
|
|
|
|
Hasta uno |
118 (68,6) |
76 (64,4) |
42 (35,6) |
0,002 |
|
Más de uno |
54 (31,4) |
47 (87,0) |
7 (13,0) |
|
|
Infección intrahospitalaria previa |
|
|
|
|
|
No |
155 (90,1) |
108 (69,7) |
47 (30,3) |
0,157b |
|
Sí |
17 (9,9) |
15 (88,2) |
2 (11 ,8) |
|
|
Servicio de procedencia |
|
|
|
|
|
Medicina Interna |
105 (61,1) |
79 (75,2) |
26 (24,8) |
0,395 |
|
Cirugía |
43 (25,0) |
28 (65,1) |
15 (34,9) |
|
|
Especialidades Clínicas |
24 (13,9) |
16 (66,7) |
8 (33,3) |
|
|
Causa de hospitalización |
|
|
|
|
|
Infección |
48 (27,9) |
32 (66,7) |
16 (33,3) |
0,067 |
|
Descompensación de la enfermedad |
73 (42,5) |
57 (78,1) |
16 (21,9) |
|
|
Evaluación o inicio de tratamiento |
31 (18,0) |
24 (77,4) |
7 (22,6) |
|
|
Enfermedad sobreañadida |
20 (11,6) |
10 (50,0) |
10 (50,0) |
|
DE: desviación estándar.
a Para calcular el valor p se utilizó la prueba de U de Mann Whitney.
b Para calcular el valor p se utilizó la prueba exacta de Fisher a diferencia del resto evaluaciones donde se estimó el valor p con la prueba de chi cuadrado.
De un total de 172 pacientes con alguna enfermedad crónica hospitalizados por cualquier causa, 123 tenían necesidad de cuidados paliativos (71,5%). El criterio mayor de la herramienta SPICT-ESTM más frecuente fue el ingreso hospitalario no planificado (99,2%), seguido de la dependencia del cuidado de otros (74,0%). Sobre las características de fragilidad específicas abordadas con el instrumento, se identificó en mayor medida a pacientes con síntomas persistentes a pesar de recibir tratamiento (n=111), con disminución de la ingesta de alimentos (n=102), con dificultad para comer (n=65), con incontinencia urinaria y/o fecal (n=36) y algunos pacientes con dificultad para hablar o expresarse (n=39).
Las enfermedades crónicas más frecuentes encontradas fueron la enfermedad cerebrovascular (n=67) y la diabetes mellitus (n=67), la NCP en ellos fue de 80,5 y 69,2%, respectivamente. Todos los pacientes hospitalizados con enfermedad de Alzheimer o nefropatía tuvieron NCP (Figura 2).
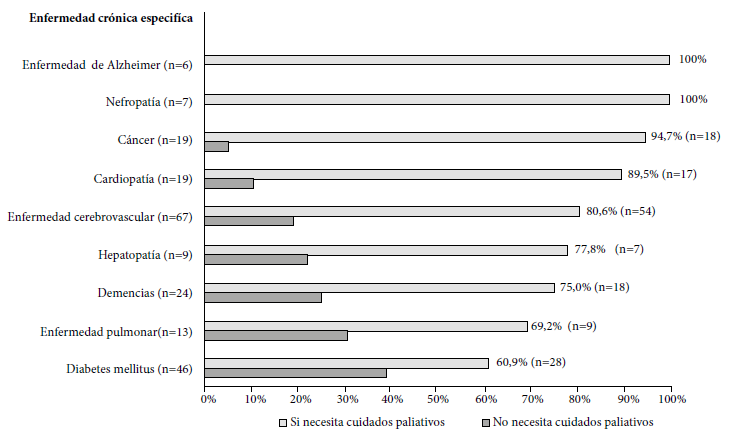
Figura 2. Distribucion de la necesidad de cuidados paliativos segun la enfermedad cronica especifica en pacientes hospitalizados por cualquier causa en un hospital peruano entre mayo y junio del 2019 (n=172).
En el modelo crudo la NCP mostro una asociación significativa en pacientes con enfermedad cerebrovascular (RP: 1,23; p=0,028), pacientes con cualquier tipo de cáncer (RP: 1,38, p<0,001), cardiopatía (RP: 1,29; p=0,007), nefropatía (RP: 1,42; p<0,001) y enfermedad de Alzheimer (RP: 1,09; p<0,001). Mientras en el modelo ajustado, la probabilidad de NCP fue de 21%, 39%, 43%, 28% mayor en aquellos con enfermedad cerebrovascular (RPa: 1,21; p=0,038), cáncer (RPa: 1,39; p<0,001), nefropatía (RPa: 1,43, p<0,001), enfermedad de Alzheimer (RPa: 1,28, p=0,008), respectivamente; en comparación con aquellos que no poseían dichas condiciones, ajustado por edad, sexo y antecedente de más de una hospitalización previa; además, se observó que los pacientes con diabetes mellitus tuvieron 22% menos probabilidad de NCP en comparación con los no diabéticos (RP: 0,78; p=0,044) (Tabla 2).
Tabla 2. Modelo de regresión para estimar la fuerza de asociación entre enfermedades crónicas y la necesidad de cuidados paliativos en un hospital de Perú (n=172).
|
Enfermedad crónica a |
Modelo crudo |
Modelo ajustado |
||||
|
RP |
IC95% |
Valor de p b |
RPa |
IC95% |
Valor de p b |
|
|
Enfermedad cerebrovascular |
1,23 |
1,02 - 1,47 |
0,028 |
1,21 |
1,01 - 1,44 |
0,038 |
|
Diabetes mellitus |
0,81 |
0,63 - 1,04 |
0,097 |
0,78 |
0,61 - 0,99 |
0,044 |
|
Cáncer |
1,38 |
1,19 - 1,61 |
<0,001 |
1,39 |
1,20 - 1,62 |
<0,001 |
|
Demencias |
1,06 |
0,82 - 1,36 |
0,668 |
1,01 |
0,80 - 1,27 |
0,944 |
|
Cardiopatías |
1,29 |
1,07 - 1,56 |
0,007 |
1,11 |
0,90 - 1,38 |
0,320 |
|
Enfermedad pulmonar |
0,97 |
0,66 - 1,41 |
0,855 |
0,90 |
0,64 - 1,27 |
0,564 |
|
Nefropatía |
1,42 |
1,29 - 1,57 |
<0,001 |
1,43 |
1,25 - 1,64 |
<0,001 |
|
Enfermedad de Alzheimer |
1,42 |
1,28 - 1,57 |
<0,001 |
1,28 |
1,06 - 1,53 |
0,008 |
|
Hepatopatía |
1,09 |
0,76 - 1,57 |
0,632 |
1,01 |
0,70 - 1,47 |
0,934 |
RP: razón de prevalencia cruda, RPa: razón de prevalencia ajustada por confusores (edad, sexo y antecedente de más de una hospitalización previa), IC95%: Intervalo de confianza al 95%.
a La necesidad de cuidados paliativos para los pacientes con alguna de estas enfermedades fue establecida mediante el cuestionario SPICT-ES.
b El valor de p fue calculado mediante modelo lineal generalizado de tipo Poisson con varianza robusta.
DISCUSIÓN
En este estudio, las enfermedades crónicas como cáncer, diabetes, enfermedades cerebrovasculares, problemas renales y enfermedad de Alzheimer se asociaron a la NCP.
El 71,5% de los pacientes hospitalizados por cualquier causa con algún tipo de enfermedad crónica necesitó cuidados paliativos; esta es una proporción mayor a la reportada previamente por estudios como el de Hamano et al. (21) donde encontraron que la NCP en pacientes ambulatorios atendidos en 17 centros de atención primaria fue de 17,3%; Piers et al. reportaron un 59,3% de NCP en pacientes geriátricos en unidades de cardiología (22) y Lunardi et al. reportaron un 16% de NCP en pacientes con falla renal (11). En todos estos estudios también se usó el SPICT, mientras que con otro instrumento como el NECPAL la NPC llegó al 55% en pacientes con falla cardiaca en estadios III y IV (12). Las menores frecuencias reportadas por otros autores podrían explicarse por los diferentes sistemas de salud; en otras latitudes los pacientes no ingresan a hospitalización con gran deterioro funcional como se puede ver en Perú; además, varios de los estudios son en atención primaria por lo que se espera que el paciente se encuentre en mejores condiciones, a diferencia de nuestro estudio que fue diseñado en un hospital general de referencia para toda una provincia del país.
Los CP son considerados como opción terapéutica en pacientes oncológicos (4) o con enfermedades que ocasionan severo deterioro cognitivo (23). Sin embargo, los pacientes con enfermedades crónicas también pueden cursar con NCP que muchas veces pasa inadvertida. El presente estudio identificó que los pacientes con antecedente de enfermedad cerebrovascular, enfermedad renal y enfermedad de Alzheimer tienen una probabilidad mayor de NCP comparado con los que no tienen estas enfermedades; además, esta tendencia se asoció estadísticamente luego de ajustar por variables de confusión. Estos hallazgos coinciden con lo reportado por otros autores (24-26), donde las enfermedades crónicas (distintas al cáncer) deterioran la capacidad funcional del paciente haciéndolo tributario de CP. En el caso de los pacientes con diabetes mellitus la probabilidad de NCP fue 22% menor en comparación con los que no tienen esta enfermedad (RP: 0,78; p=0,044), esto podría deberse a que todos los programas de control de enfermedades no transmisibles del Ministerio de Salud peruano incluyen a esta enfermedad, logrando una prevención terciaria más precoz.
Algunas variables asociadas a la NCP fueron la edad y el tener más de una hospitalización en el último año. El deterioro de la capacidad funcional conforme aumenta la edad puede explicar estas asociaciones (18,20), aunque la velocidad de progresión varía de acuerdo con el estilo de vida del paciente y el soporte familiar que reciba. No se encontró asociación entre la NCP y el tener más de una comorbilidad, esto se puede explicar por la poca cantidad de pacientes con esta característica (n=12) y es que las múltiples comorbilidades se presentan más en población adulta mayor y en el presente estudio el 58,1% de los pacientes eran menores de 65 años.
La NCP son un conjunto de condiciones que aumentan la probabilidad de descompensación y la necesidad de asistencia médica, dentro de ellas se encuentran algunas características de fragilidad que se reportó en este estudio. La persistencia de los síntomas, a pesar del tratamiento, fue la más frecuente (n=111), el 71,5% de estos pacientes presentaron NCP y en esto coincidimos con otros autores (27). Creemos que este hallazgo es importante porque a diferencia de la incontinencia urinaria, el poco apetito o la dificultad para caminar no son características asociadas comúnmente en la práctica clínica a la NCP; estudios de cohortes deberán valorar si esta variable es un factor pronóstico de desenlaces adversos.
Algunas limitaciones de este estudio son: 1) al tener un diseño transversal solo se realizó una única medición y no se pudo conocer desenlaces importantes como tiempo de estancia hospitalaria, mortalidad o calidad de vida al alta médica; sin embargo, creemos que los datos presentados son un aporte fundamental para futuras investigaciones en este campo de estudio; 2) No se evaluaron otros factores importantes como la condición socioeconómica, el grado de atención sanitaria recibido o el estado nutricional, estos factores son importantes para la valoración de la salud. 3) No se valoró la NCP con otros instrumentos, tal como se ha reportado en otros estudios (24,28), al respecto, la mayoría de los instrumentos se enfocan en identificar la NCP en pacientes con deterioro funcional irreversible o con pronóstico de muerte (6) y no consideran a individuos con enfermedades crónicas que podrían mejorar su calidad de vida con la implementación de cuidados paliativos (29,30). Se optó por el instrumento SPICT-ES por ser el más idóneo para pacientes con enfermedad crónica y su principal fortaleza es tener una versión oficial validada al español. 4) El enrolamiento de los pacientes para el estudio fue durante la estación de invierno, lo que puede haber sobrerrepresentado patologías crónicas, como la enfermedad cerebrovascular y la diabetes mellitus que se complican con enfermedades respiratorias que son más frecuentes a bajas temperaturas. 5) No se realizó un cálculo de tamaño de muestra debido a que no se encontraron estudios donde se reporte la frecuencia de NCP en pacientes con las enfermedades crónicas evaluadas; sin embargo, la potencia estadística obtenida en base a la enfermedad crónica más prevalente (diabetes) nos confirma que el error tipo 2 ha sido menor del 20%.
En conclusión, la frecuencia de NCP en pacientes con enfermedades crónicas hospitalizados es alta y se asocia al cáncer, enfermedad cerebrovascular, problemas renales y enfermedad de Alzheimer. Los programas de cuidado en pacientes con diabetes mellitus pueden disminuir esta necesidad. Al ser la hospitalización un periodo ideal para la evaluación completa del paciente, recomendamos realizar un tamizaje antes del alta y derivar a los pacientes a servicios especializados, así como la creación de unidades de medicina paliativa en más hospitales del país.
Se recomienda que futuras investigaciones incluyan a pacientes atendidos en diversos centros de resolución, sobre todo en los de atención primaria. Además, que se realice un seguimiento activo y se evalúe desenlaces importantes como la fragilidad, calidad de vida y mortalidad. Desde el punto de vista clínico es importante que los médicos tratantes valoren la NCP no solo en pacientes terminales sino también en pacientes con enfermedades crónicas, donde la implementación adecuada de CP podría mejorar la calidad de vida de estos.
Financiamiento: autofinanciado.
Contribuciones de los autores: IPT, CIE, DJ, WYC, PZ y RSH han participado en la concepción y diseño del artículo; IPT, DJ y WY en la recolección de datos; IPT, PZ y CIE en el análisis e interpretación de datos; IPT, CIE, DJ, WYC, PZ y RSH en la redacción del artículo; IPT, CIE, DJ, WYC, PZ y RSH en la revisión crítica del artículo; IPT, CIE, DJ, WYC, PZ y RSH en la aprobación de la versión final.
Conflictos de interés: los autores declaran no tener conflictos de interés.
REFERENCIAS BIBLIOGRÁFICAS
1. Organización Mundial de la Salud [Internet]. Cuidados Paliativos. OMS; 2020. [citado el 22 de Setiembre del 2020]. Disponible en: https://www.who.int/es/news-room/fact-sheets/detail/palliative-care.
2. Organizacion Panamericana de la Salud. Mejora de los cuidados crónicos a través de las redes integradas de servicios de salud [Internet]. Washington: OPS; 2012 [citado el 22 de setiembre del 2020]. Disponible en: https://iris.paho.org/bitstream/handle/10665.2/3186/PAHO-Factsheet-Chronic-care-2012-es.pdf?sequence=1&isAllowed=y.
3. Dalgaard KM, Bergenholtz H, Espenhain Nielsen ME, Timm H. Early integration of palliative care in hospitals: A systematic review on methods, barriers, and outcome. Palliat SupportCare, 2014; 12: 495–513. doi: 10.1017/s1478951513001338.
4. Gómez-Batiste X, Murray S, Thomas K, Blay C, Boyd K, Moine S, et al. Comprehensive and Integrated Palliative Care for People With Advanced Chronic Conditions: An Update From Several European Initiatives and Recommendations for Policy. J Pain Symptom Manage. 2017; 53(3). doi: 10.1016/j.jpainsymman.2016.10.361.
5. ElMokhallalati Y, Bradley SH, Chapman E, Ziegler L, Murtagh F, Johnson M, et al. Identification of patients with potential palliative care needs: A systematic review of screening tools in primary care. Palliat Med. 2020; 34 (8): 989-1005. doi: 10.1177/0269216320929552.
6. Hawley P. Barriers to Access to Palliative Care. Palliat Care. 2017; doi: 10:1178224216688887.
7. Abu-Odah H, Molassiotis A, Liu J. Challenges on the provision of palliative care for patients with cancer in low- and middle-income countries: a systematic review of reviews. BMC Palliat Care. 2020;19(1):55. doi: 10.1186/s12904-020-00558-5.
8. Runzer-Colmenares F, Parodi J, Perez-Agüero C, Echegaray K, Samamé JC. Las personas con enfermedad terminal y la necesidad de cuidados paliativos: una deuda pendiente de los servicios de salud. Acta Med Peru. 2019; 36(2):134-44.
9. Ley que crea el plan nacional de cuidados paliativos para enfermedades oncológicas y no oncológicas, Ley No. 30846 [Internet]. Diario El Peruano. 24 agosto 2018. Disponible en: https://busquedas.elperuano.pe/download/url/ley-que-crea-el-plan-nacional-de-cuidados-paliativos-para-en-ley-n-30846-1693156-1.
10. Chan KS. Palliative care: the need of the modern era. Hong Kong Med J. 2018;24(4):391-399. doi: 10.12809/hkmj187310.
11. Lunardi L, Hill K, Crail S, Esterman A, Leu RL, Drummond C. ‘Supportive and Palliative Care Indicators Tool (SPICT) improves renal nurses’ confidence in recognising patients approaching end of life’. BMJ Support Palliat Care. 2020: bmjspcare-2020-002496. doi: 10.1136/bmjspcare-2020-002496.
12. Orzechowski R, Galvão AL, Nunes TDS, Campos LS. Palliative care need in patients with advanced heart failure hospitalized in a tertiary hospital. Rev Esc Enferm USP. 2019;53:e03413. doi: 10.1590/S1980-220X2018015403413.
13. Washington KT, Pike KC, Demiris G, Parker Oliver D, Albright DL, Lewis AM. Gender Differences in Caregiving at End of Life: Implications for Hospice Teams. J Palliat Med. 2015; 18(12):1048-1053. doi: 10.1089/jpm.2015.0214.
14. Legler A, Bradley EH, Carlson MD. The effect of comorbidity burden on health care utilization for patients with cancer using hospice. J Palliat Med. 2011;14(6):751-756. doi: 10.1089/jpm.2010.0504.
15. May P, Garrido MM, Cassel JB, Kelley AS, Meier DE, Normand C, et al. Palliative Care Teams’ Cost-Saving Effect Is Larger For Cancer Patients With Higher Numbers Of Comorbidities. Health Aff (Millwood). 2016; 35(1):44-53. doi: 10.1377/hlthaff.2015.0752.
16. Highet G, Crawford D, Murray S, Boyd K. Development and evaluation of the Supportive and Palliative Care Indicators Tool (SPICT): a mixed-methods study. BMJ Support Palliat Care. 2014; 4(3): 285-90. doi: 10.1136/bmjspcare-2013-000488.
17. Alonso-Fachado A, Sansó-Martínez N, Martín-Roselló M, Ventosa-Rial J, Benito-Oliver E, Gómez-García R, et al. Spanish adaptation and validation of the supportive & palliative care indicators tool - SPICT-ESTM. Rev Saude Publica. 2018; 52:3. doi: 10.11606/s1518-8787.2018052000398.
18. Prasad S, Sung B, Aggarwal B. Las enfermedades crónicas asociadas a la edad requieren una medicina antigua: papel de la inflamación crónica. Prev Med. 2012; 54 Suppl (Suppl): S29-S37. doi: 10.1016/j.ypmed.2011.11.011.
19. Gubbels M. Sex, the aging immune system, and chronic disease. Cellular Immunology. 2015; 294 (2): 102-110. doi: 10.1016/j.cellimm.2015.02.002.
20. Rosland AM, Heisler M, Piette JD. The impact of family behaviors and communication patterns on chronic illness outcomes: a systematic review. J Behav Med. 2012;35(2):221-239. doi: 10.1007/s10865-011-9354-4.
21. Hamano J, Oishi A, Kizawa Y. Prevalence and Characteristics of Patients Being at Risk of Deteriorating and Dying in Primary Care. J Pain Symptom Manage. 2019;57(2):266-272.e1. doi: 10.1016/j.jpainsymman.2018.11.006.
22. Piers R, De Brauwer I, Baeyens H, Velghe A, Hens L, Deschepper E, et al. Supportive and Palliative Care Indicators Tool prognostic value in older hospitalised patients: a prospective multicentre study. BMJ Support Palliat Care. 2021:bmjspcare-2021-003042. doi: 10.1136/bmjspcare-2021-003042.
23. McIlfatrick S. Assessing palliative care needs: views of patients, informal carers and healthcare professionals. J Adv Nurs. 2007; 57(1). doi: 10.1111/j.1365-2648.2006.04062.x.
24. Antonione R, Nodari S, Fieramosca M. Criteri di selezione del malato con scompenso cardiaco da avviare a cure palliative [Selection criteria to palliative care implementation in advanced heart failure]. G Ital Cardiol (Rome). 2020;21(4):272-277. doi: 10.1714/3328.32987.
25. Ganz F, Roeh K, Eid M, Hasin T, Harush C, Gotsman I. The need for palliative and support care services for heart failure patients in the community. Eur J Cardiovasc Nurs. 2020. doi: 10.1177/1474515120951970.
26. Boje J, Madsen J, Finderup J. Palliative care needs experienced by Danish patients with end‐stage kidney disease. Journal of Renal Care. 2020. doi: 10.1111/jorc.12347.
27. Martinez-Litago E, Martínez-Velasco MC, Muniesa-Zaragozano MP. Palliative care and end-of-life care for polypathological patients. Rev Clin Esp (Barc). 2017; 217(9): 543-552. doi: 10.1016/j.rce.2017.08.005.
28. Downar J, Goldman R, Pinto R, Englesakis M, Adhikari NK. The "surprise question" for predicting death in seriously ill patients: a systematic review and meta-analysis. CMAJ. 2017; 189(13): E484-E493. doi: 10.1503/cmaj.160775.
29. de-la-Rica-Escuín M, García-Barrecheguren A, Monche-Palacín AM. Assessment of the needs for palliative care in advanced chronic patients on discharge. Enferm Clin. 2019 Jan-Feb;29(1):18-26. doi: 10.1016/j.enfcli.2018.07.004.
30. Tripodoro VA, Rynkiewicz MC, Llanos V, Padova S, De Lellis S, De Simone G. Atención paliativa en personas con enfermedades crónicas avanzadas [Palliative care needs in advanced chronic illness]. Medicina (B Aires). 2016;76(3):139-47.
Citar como: Pinedo-Torres I, Intimayta-Escalante C, Jara-Cuadros D, Yañez-Camacho W, Zegarra-Lizana P, Saire-Huamán R. Asociación entre la necesidad de cuidados paliativos y enfermedades crónicas en paciente atendidos en un hospital peruano. Rev Peru Med Exp Salud Publica. 2021;38(4):571-8. doi: https://doi.org/10.17843/rpmesp.2021.384.9288.
Correspondencia: Isabel Pinedo Torres; ipinedo@científica.edu.pe
Recibido: 12/08/2021
Aprobado: 09/12/2021
En Línea: 22/12/2021