Simposio
Diseño e implementación de un currículo por competencias para la formación de médicos
Design and implementation of a competency-based curriculum for medical education
Graciela Risco de Domínguez1,a
Exdecana de la Facultad de Ciencias de la Salud, Universidad Peruana de Ciencias Aplicadas. Lima, Perú.
a Médico cirujano, doctora en Medicina.
La educación basada en competencias es una forma de diseñar, desarrollar, entregar y documentar la instrucción en base a los objetivos y resultados que se propone alcanzar, por ello, ha sido recomendada para la formación médica. En este artículo se presenta las etapas del proceso de diseño e implementación del currículo por competencias de una nueva escuela de Medicina en un universidad peruana Se detalla el proceso que se siguió, incluyendo el análisis del contexto, diseño de la misión, del perfil profesional, los contenidos y la organización del currículo, así como la evaluación y recursos para el aprendizaje. Finalmente, se recapitulan los retos y desafíos enfrentados, y las lecciones aprendidas.
Palabras clave: Educación médica; Curriculum; Competencia profesional; Docentes; Perú (fuente: DeCS BIREME).
ABSTRACT
Competency-based education is a form of designing, developing, delivering and documenting instruction based on a set of objectives and results that have been recommended for medical education. This article describes the steps in the process of designing and implementing a competency-based curriculum at a new medical school in a Peruvian university. We present the process followed including context analysis, mission design, the professional profile, the content and organization of the curriculum as well as the evaluation and resources for the training. Finally, issues and challenges faced, as well as lessons learned are summarized.
Key words: Education, medical; Curriculum; Professional competence; Faculty; Peru (source: MeSH NLM).
INTRODUCCIÓN
La educación basada en competencias (EBC) es considerada la revolución más importante en la educación médica para el siglo XXI (1), comparable a la que se inició en 1910 a partir de la publicación del informe Flexner (2). El modelo de Flexner llevó la educación médica al ámbito universitario, integró al currículo los fundamentos científicos de la medicina, creó el hospital universitario e incluyó la investigación científica orientada a mejorar el cuidado de los pacientes, como parte del currículo. Este modelo tuvo gran influencia en el mundo durante todo el siglo XX y sentó las bases para un enorme desarrollo científico y tecnológico de la medicina. En cuanto a la educación médica, en forma progresiva, la trasmisión de conocimientos pasó a ocupar el centro del proceso educativo donde el docente asumió el rol de trasmisor y el estudiante el de receptor pasivo, con dificultad para integrar la gran cantidad de contenidos a la solución de los problemas de los pacientes.
Apartir de las últimas décadas del siglo XX se analizaron las características de los médicos que se estaban formando, se encontró que su perfil no guardaba relación con las nuevas condiciones del ejercicio profesional ni con las demandas de salud de la población (3). Surge así, la necesidad de una nueva reforma de la educación médica, bajo un modelo educativo que permita articular la formación a las demandas sociales y profesionales actuales y anticiparse a los cambios futuros. El modelo más adecuado para este propósito es la EBC, que se comienza a implementar a partir de los años 90 en varias escuelas de Medicina, y hoy es el modelo educativo que recomiendan los principales organismos rectores y evaluadores de la educación médica a nivel mundial (4-6).
En el Perú, la EBC fue incorporada como un estándar de calidad de la educación médica por la Comisión de Acreditación de Facultades o Escuelas de Medicina Humana (CAFME) en 1999 (7). Esta ley establecía la acreditación obligatoria de las facultades o escuelas de Medicina y suspendía la creación de nuevas facultades o escuelas. Luego, en 2001, se establecen los estándares mínimos para la evaluación previa por CAFME para la creación de una nueva escuela de Medicina (8,9). Los estándares de calidad comprenden la organización, los procesos, los recursos, y servicios y en lo que se refiere al currículo, se prescribe el currículo por competencias en el estándar F. CAFME refiere que la inclusión de la EBC como estándar es necesaria para “asegurar que los estudiantes y graduandos adquieran los conocimientos, habilidades y destrezas que puedan luego garantizar un adecuado y correcto desempeño profesional” (10).
En este contexto, el año 2005, la Universidad Peruana de Ciencias Aplicadas (UPC) decide crear una nueva escuela de Medicina (EM-UPC) de acuerdo a los estándares de calidad establecidos por CAFME. La UPC es una universidad privada ubicada en Lima, que desde 1996 aplica un modelo educativo basado en competencias para el desarrollo de todas las carreras que ofrece. El modelo educativo UPC tiene características propias y ha sido perfeccionado a lo largo de los años (11). Se nombró una comisión organizadora de la escuela de Medicina, conformada por tres médicos con amplia experiencia académica. La elaboración del proyecto tomó 14 meses y fue presentado a CAFME en febrero de 2006. Luego de amplio debate el proyecto fue aprobado mediante Resolución del 25 de octubre de 2006, constituyéndose así la EM-UPC en la única aprobada por CAFME en sus nueve años de funcionamiento (1999-2009). La EM-UPC inicia su funcionamiento en marzo de 2007 y luego de 7 años graduó a su primera promoción en marzo de 2014.
El objetivo de este artículo es presentar las principales etapas del proceso de diseño e implementación del currículo por competencias de una nueva escuela de Medicina en el Perú, los retos y desafíos enfrentados, y las lecciones aprendidas.
DISEÑO DEL CURRÍCULO SEGÚN EL MODELO DE EDUCACIÓN BASADA EN COMPETENCIAS (EBC)
La EBC fue promovida por Spady (12) quien la definió como una forma de diseñar, desarrollar, entregar y documentar la instrucción en base a los objetivos y resultados que se propone alcanzar, por esta razón se denomina también educación basada en resultados ( Outcome Based Education). Los resultados del proceso educativo se expresan en la misión de la escuela y el perfil profesional del egresado, los cuales deben guardar relación con el contexto nacional y global en el que se desarrollará el proceso de enseñanza- aprendizaje y sus proyecciones futuras.
El proceso de diseño del currículo se llevó a cabo siguiendo los lineamientos del modelo educativo de la UPC (11,13) , y la experiencia internacional relevante (14-16). El proceso de diseño constó de las siguientes fases:
I.-Análisis del contexto.
II.-Diseño de la misión.
III.-Diseño del perfil profesional.
IV.-Los contenidos y la organización del currículo.
a.- Las estrategias educativas y la metodología.
b.- Los ejes verticales.
V.-Evaluación del aprendizaje.
VI.-Recursos para el aprendizaje.
I. ANÁLISIS DEL CONTEXTO
La educación médica a nivel nacional e internacional.
Analizamos la extensa literatura sobre las principales tendencias internacionales en educación médica (17) e hicimos visitas de estudio a importantes escuelas de Medicina de Estados Unidos, Europa y Latinoamérica.
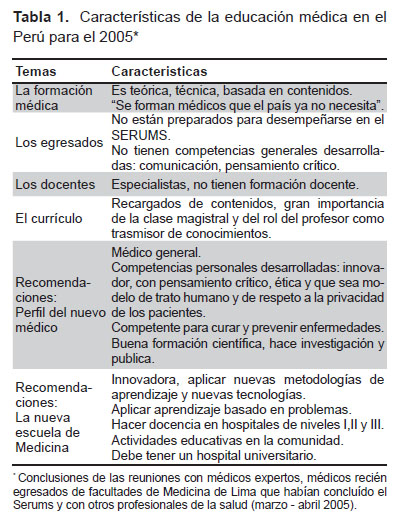
Para conocer la situación de la educación médica en el Perú analizamos los currículos de las 28 facultades de medicina existentes al 2005 y también la literatura disponible al respecto(18,19) . Además, realizamos reuniones de consulta, con 24 médicos de prestigio, todos con práctica clínica en instituciones públicas y privadas de Lima y con experiencia docente; y un grupo focal con siete médicos recién egresados de las principales facultades de Medicina de Lima, que habían concluído el Servicio Rural y Urbano Marginal en Salud (SERUMS), los cuales se resumen en la tabla 1 y complementaron la información sobre la educación médica en el Perú.

Las necesidades de salud de la población peruana.
Se analizaron a partir de la información publicada por el MINSA y la OMS (20-22). Se realizó también un análisis prospectivo de los nuevos escenarios del ejercicio profesional de la medicina en el país (23).
II. MISIÓN
El siguiente paso en el diseño del currículo consiste en definir la misión de la escuela de Medicina, esto es definir las metas y objetivos de la educación y el tipo de médico que la escuela se propone formar. Este es un proceso reflexivo que implica una toma de posición en cuanto a las múltiples posibilidades de orientación de la formación médica y significa un compromiso que la escuela asume con la sociedad, el cual se sustenta en el conocimiento de sus caracteristicas y necesidades. La misión de la Escuela de Medicina UPC es:
Formar médicos líderes comprometidos con una concepción integral del hombre y la salud ; orientados al servicio con actitud humana y ética ; preparados para trabajar en equipos multidisciplinarios; altamente competentes para evaluar, investigar y resolver los problemas de salud del individuo y la población de manera efectiva e innovadora.
III. LAS COMPETENCIAS DEL PERFIL PROFESIONAL
Una competencia es un aprendizaje complejo que integra conocimientos, habilidades y actitudes que habilitan al estudiante para un alto nivel de desempeño al emprender tareas propias de su campo profesional (24) . Las competencias también se denominan resultados del aprendizaje y se traducen en conductas identificables y medibles de los estudiantes. El perfil profesional comprende el conjunto de competencias esenciales que el egresado debe lograr al término de sus estudios. El perfil profesional guarda una estrecha relación con la misión.
Se elaboró una propuesta de perfil profesional siguiendo el modelo educativo de la UPC y tomando como referencia la experiencia del Grupo de Decanos de las Facultades de Medicina de Escocia (25), los requisitos globales mínimos esenciales en educación médica (26), el estándar F de CAFME (11) y los resultados del análisis del contexto. La propuesta fue sometida a consulta de los grupos de interés mencionados anteriormente.
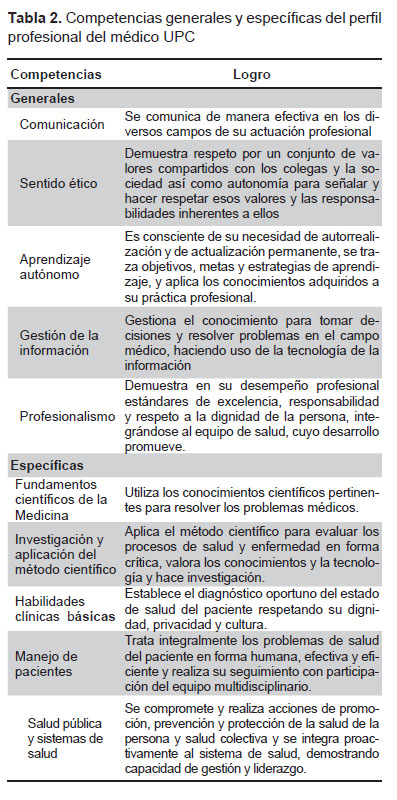
El perfil profesional del médico UPC consta de diez competencias, cinco generales, o de formación de la persona, y cinco especificas, propias de la profesión. Cada competencia consta de una definición que establece el logro del estudiante al egreso y de un conjunto de criterios, que orientan el proceso educativo y la evaluación del aprendizaje. Las competencias generales y específicas se presentan en la Tabla 2.
IV. LOS CONTENIDOS Y LA ORGANIZACIÓN DEL CURRÍCULO
Los cursos y el currículo se construyen con base en las competencias del perfil profesional y sus criterios de logro. Sobre la base de las competencias se seleccionaron los conocimientos, habilidades y actitudes, los cuales se ordenaron en secuencia y se agruparon en cursos. Como resultado de este trabajo se construyó una matriz de articulación de cursos y competencias, la cual constituye una valiosa herramienta para hacer el seguimiento del desarrollo de las competencias a lo largo del currículo y para guiar la evaluación (13).
El aprendizaje de los contenidos y las competencias se logra integralmente a lo largo del currículo. Para ello, es importante considerar dos aspectos en el diseño: (i). Qué contenidos se incluirán, evitando las redundancias y el excesivo volúmen de información. (ii). Qué estrategias se emplearán para articular cursos, competencias, metodología y recursos.
Los contenidos se seleccionaron considerando que el objetivo es formar un médico general y que la formación profesional no concluye en el pregrado sino que continúa con la especialización y el posgrado. Los contenidos de ciencias básicas, biomédicas y sociales se seleccionaron por su aporte al aprendizaje de los conceptos y métodos de las ciencias clínicas. La selección de contenidos clínicos se hizo en base a criterios epidemiológicos de morbilidad y mortalidad (21), posteriormente, se incorporaron los criterios de carga de enfermedad (27).
El currículo tiene una duración de siete años o 14 ciclos y 347 créditos académicos, incluyendo el año de Internado, que es requisito para la graduación (Figura 1).
IV a. Las estrategias educacionales. El currículo debe organizarse para que los contenidos, las competencias, la metodología y los recursosse integren de la forma más adecuada y eficiente para lograr las metas educacionales. La elección de las estrategias empleadas en el diseño es muy importante para el logro de este propósito. Utilizamos las estrategias del modelo SPICES (28), que presenta seis estrategias educacionales, en un rango que va entre dos extremos, el más innovador a la izquierda y el más tradicional a la derecha. La elección de la posición de la escuela en cada el rango tendrá un impacto sobre el logro de las competencias, la metodología por emplear, la infraestructura, el equipamiento y la capacitación docente requerida. Cada escuela decide ubicarse en un punto entre ambos extremos, según sus objetivos y posibilidades.
Las principales estrategias empleadas en el diseño del currículo de la EM-UPC son el colocar al estudiante en el centro del proceso de enseñanza- aprendizaje, el empleo de la metodología de aprendizaje basado en problemas (ABP) y la integración curricular (Figura 2).

Estrategia 1.- Currículo centrado en el estudiante o centrado en el profesor. Como es característico en la EBC, el currículo de la EM-UPC está diseñado para que el estudiante ocupe el centro del proceso educativo y sea un participante activo del mismo. Cuando el estudiante interactúa con los problemas, descubre sus necesidades de aprendizaje y construye nuevo conocimiento en base a su conocimiento previo, es cuando realmente aprende. El aprendizaje activo se promueve con la metodología activa, el estudio en grupos pequeños, las clases prácticas, seminarios y sesiones de simulación, a estas actividades se destina el 60% de las horas del currículo. El profesor es el facilitador del proceso y debe ser capacitado para cumplir este rol y en el manejo de la metodología activa.
Estrategia 2.-Basado en problemas o basado en contenidos. El aprendizaje basado en problemas (ABP) (29) tiene una función fundamental en el currículo de la EM-UPC (30,31) ya que promueve el desarrollo de varias competencias del perfil profesional, entre ellas: el aprendizaje autónomo, la integración de conocimientos, la capacidad de resolver problemas, el desarrollo del pensamiento crítico, la aplicación del método científico, el trabajo en equipo, la comunicación y la gestión de la información. Las sesiones de ABP se desarrollan en grupos de 15 alumnos que se reunen durante 2 horas, 3 veces por semana, en salas especiales guiados por un facilitador, capacitado en la metodología ABP.
Estrategia 3.- Currículo integrado o por disciplinas. El currículo de la EM-UPC es integrado, las disciplinas guardan relación entre sí, la secuencia de cursos está organizada de lo simple a lo complejo, el estudiante va construyendo sus aprendizajes sobre la base de los conocimientos anteriormente adquiridos, encuentra las conexiones entre ellos e incrementa su motivación para estudiar. El aprendizaje integrado evita las repeticiones innecesarias y la sobrecarga de contenidos en el currículo. La integración es horizontal y vertical, la horizontal integra asignaturas de un mismo ciclo y la vertical integra asignaturas de ciclos diferentes (32).
Integración horizontal. El ABP cumple también una función importante para el logro de la integración entre las asignaturas de los primeros cinco ciclos de estudio. En cada ciclo de estudios hay un curso de ABP que es el espacio para la discusión de casos clínicos o sociales, especialmente diseñados para lograr la integración. Los docentes elaboran los casos, para lo cual deben ser capacitados. En los ciclos siguientes la integración horizontal se logra en las sesiones de discusión de casos clínicos, que integran las ciencias básicas con la clínica.
· Integración vertical. El currículo está muy integrado verticalmente mediante tres tipos de integración: currículo en espiral, cursos interdisciplinarios y ejes verticales. El currículo en espiral (33,34) es el soporte básico de la integración vertical, las asignaturas de un ciclo son la base para el aprendizaje siguiente, si un tema se debe volver a tratar, lo será cada vez con mayor amplitud o profundidad, evitando las simples repeticiones. Los cursos interdisciplinarios refuerzan la integración vertical de los ciclos 3,4 y 5. Estos cursos se construyen alrededor de temas cuya comprensión requiere del aporte concurrente de varias disciplinas. No se trata de reunir en un curso capítulos dictados por profesores de diferentes disciplinas afines, sino de tratar cada tema con un enfoque integral e interdisciplinario. Estos cursos son: (a) Organización y Función del Cuerpo Humano 1 y 2, los temas integradores corresponden a la función de aparatos y sistemas, el detalle morfológico se limita a lo requerido para su mejor comprensión; (b) Bioquímica, Biología Celular y Molecular 1,2 y 3, los temas integradores son preparatorios para los cursos de Genética Médica y de Clínica; (c) Inmunología, Microbiología e Infectología, los temas integradores corresponden a la reacción del organismo a los agentes patógenos, el detalle microbiológico es limitado a lo requerido.
La integración vertical de los ciclos 1 al 14, se logra mediante cuatro ejes que atraviesan el currículo e integran cursos y competencias que se complementan entre sí y se abordarán más adelante.
Estrategia 4.- Educación en la comunidad o en el hospital. El aprendizaje en comunidad contribuye a formar médicos “con una concepción integral de la salud, orientados al servicio con actitud humana y ética” según lo establece la misión de la EM-UPC. El aprendizaje en comunidad forma parte del eje vertical dedicado a la Salud Pública y Atención Primaria de la Salud (APS), que se describe más adelante. Figura 1.
Estrategia 5.-Currículo con electivos o currículo uniforme. El currículo es uniforme, la oportunidad de un curso electivose limita al ciclo 12 de la carrera. El Electivo tiene una duración de 8 semanas y 8 créditos. El alumno puede elegir el tema, ya sea de investigación o de clínica, y puede realizarlo en el país o en el extranjero. Es una oportunidad muy valorada por los estudiantes.
Estrategia 6.- Aprendizaje sistemático u oportunístico de las competencias clínicas (como aprendiz). El aprendizaje de las competencias clínicas ha sido tradicionalmente oportunístico, el estudiante al lado de un tutor aprende el manejo de las situaciones clínicas a medida que estas se presentan. Por el contrario, el aprendizaje sistemático responde a una planificación de experiencias clínicas que asegura que todos los estudiantes tengan igual posibilidad de desarrollar las competencias clínicas. En nuestro currículo la inserción del ABP, la simulación y la discusión de casos clínicos en los primeros 5 años de estudios contribuyen a un aprendizaje sistematico. En los 2 últimos años, externado e internado, el aprendizaje ya no responde a una programación específica sino que el estudiante se inserta en la actividad hospitalaria, como aprendiz, bajo la conducción de un tutor.
IV b.- Los ejes verticales. Integran los cursos y la metodología y las competencias. Se debe considerar que las competencias constituyen un aprendizaje complejo, que se desarrolla en forma progresiva e incremental. Cada curso contribuye al desarrollo de una o más competencias, en cada silabo se señala el logro del curso y las competencias a las que contribuye. El seguimiento del aprendizaje se hace en base a la matriz de articulación de cursos y competencias.
Fundamento s científico s e investigación . A lo largo de este eje el alumno aprende las bases científicas de la medicina y aprende a diseñar y ejecutar un proyecto de investigación científica y a publicar.
Este eje integra verticalmente los cursos que constituyen la base científica de la Medicina y los de investigación, a él se destinan el 23% de los créditos del currículo. El estudiante desarrolla en forma integrada los cursos señalados y tres competencias del perfil profesional: Fundamentos Científicos de la Medicina e Investigación y Aplicación del Método Científico y Comunicación.
La organización de los cursos y la metodología facilitan que el estudiante integre las ciencias básicas a las clínicas. En los ciclos del 1 al 6 se estudian los cursos de ciencias básicas, humanidades y ciencias biomédicas, en paralelo con los cursos que ponen al estudiante tempranamente en contacto con el paciente y los temas de salud: ABP, Aprendiendo a Ser Médico y Médico Paciente. Figura 1.
En los ciclos del 3 al 6 se inicia el desarrollo de la competencia de investigación científica en los cursos Seminario de Investigación Académica, Metodología de la Investigación Científica y Bioestadística, que son preparatorios para el desarrollo de la tesis en los ciclos 11 y 12, pudiendo los alumnos graduarse a través de la publicación de su tesis en el formato de un artículo original en una revista indizada en SCOPUS (35).
Razonamiento clínico y habilidades clínicas . Este es el eje de mayor peso en el currículo, ocupa el 62% de los créditos académicos. Integra los cursos de ABP, los cursos clínicos, el externado y el internado (Figura 1). En este eje se desarrollan, principalmente, las competencias específicas: habilidades clínicas básicas, manejo de pacientes, y las competencias generales: aprendizaje autónomo y desarrollo personal , gestión de la información, comunicación y sentido ético.
El desarrollo del razonamiento clínico se inicia desde el segundo ciclo de estudios, con el curso de Introducción al ABP y continua hasta el Ciclo 6 con los cursos ABP 1, 2 y 3. En ellos, el estudiante va desarrollando el razonamiento clínico a partir de la discusión de casos clínicos especialmente preparados.
En los ciclos del 7 al 10 se estudia los cursos de Clínica Médica 1,2 y 3, con un enfoque de aparatos y sistemas. En los cursos de clínica la teoría ocupa el 30% de las horas semanales (6 horas), el resto son horas de práctica clínica en hospitales de niveles 1,2 y 3, sesiones de discusión de casos en grupos pequeños y de simulación. La simulación tiene un papel muy importante en nuestro currículo, permite el desarrollo de las habilidades clínicas de forma programada, en un ambiente seguro en que el alumno puede cometer errores y repetir la experiencia cuantas veces se requiera (36-38). Cuando el alumno aplique esta habilidad en un paciente real, perfeccionará su habilidad sin afectar al paciente. El desarrollo de habilidades clínicas mediante la simulación se inicia antes que los cursos clínicos, en los cursos Aprendiendo a Ser Médico y Médico Paciente, que corresponden a otro eje curricular. El alumno, usando pacientes simulados, o con otro alumno, aprenda a comunicarse con los pacientes, a hacer una historia clínica y un examen clínico. En los cursos de clínica la simulación se utiliza para desarrollar habilidades específicas como hacer un tacto rectal, una traqueotomía o una intubación, o para aprender el manejo integral de casos clínicos complejos. Mediante la simulación el estudiante aprende también a relacionarse con el paciente, a velar por su seguridad y a respetar sus derechos.
El ciclo 12 tiene una duración de 28 semanas, mayor que los anteriores. Ocho semanas están dedicadas a un electivo, que los estudiantes pueden realizar ya sea en un área clínica o de investigación, en el país o en el extranjero. Las 20 semanas restantes corresponden al externado rotatorio, periodo en el cual los estudiantes realizan práctica clínica supervisada que los prepara para el internado.
Los ciclos 13 y 14 corresponden al internado, que tiene una duración de 12 meses a tiempo completo, se desarrolla principalmente en hospitales públicos y algunas clínicas privadas.
Salud pública y atención primaria de la salud . Los objetivos principales de este eje son lograr que el estudiante conozca directamente las necesidades de salud de la población y a través de ello tome conciencia del compromiso que debe asumir con su solución. El estudiante conoce también los diversos ámbitos en que desarrollará su actividad profesional y adquiere las competencias para trabajar en el primer nivel de atención.
Las estrategias aplicadas incluyen el contacto con los pacientes y la realidad del sistema de salud desde el primer ciclo (39), docencia en la comunidad y en servicios del primer nivel de atención y aprendizaje basado en la experiencia. Este eje ocupa el 10% del tiempo curricular, incluye diez cursos que van del primero al octavo ciclo de la carrera. En él se incluye, desde los primeros ciclos de estudio, el aprendizaje de la salud mental. Los detalles de este eje han sido descritos en una publicación previa (40).
Formación personal . Integra los cursos de Lengua, Ética, Aprendizaje en Grupo (Liderazgo) y Creatividad, que ocupan el 5% del currículo y contribuyen al desarrollo de las competencias de formación general del perfil profesional. Este no es un eje curricular, similar a los ya tratados, por que las competencias generales atraviesan todo el currículo y se integran a los otros tres ejes, como hemos podido apreciar. La integración hace posible que las competencias de formación general se desarrollen en el contexto en que se aplicarán en la vida profesional, logrando que el aprendizaje sea significativo.
V.- EVALUACIÓN DEL APRENDIZAJE
La evaluación por competencias forma parte del currículo y refuerza los logros del aprendizaje. Sus características se describen en un artículo de esta misma revista (41).
VI. RECURSOS PARA EL APRENDIZAJE
Se construyó un edificio dedicado a la Facultad de Ciencias de la Salud, de la quen forma parte la Escuela de Medicina. El edificio se diseñó de acuerdo a las necesidades del currículo, y su equipamiento es del nivel de tecnología adecuado para el aprendizaje. Cabe destacar algunos componentes:
-Un ambiente amplio, el atrio, destinado a la interacción entre docentes y alumnos de las diferentes carreras de Ciencias de la Salud y para el estudio en grupos.
-Aulas de ABP para el trabajo en grupos de 15 alumnos.
-Laboratorios multifuncionales secos y húmedos. -Centro de simulación con consultorios, ambientes para aprendizaje de tareas y salas de simulación compleja.
-Para los cursos de Organización y Función del Cuerpo Humano se cuenta con un laboratorio para la disección de cadáveres, laboratorio de maquetas y computadoras, ambiente para pintado corporal ( body painting), Anatomía de Superficie y Fisiología en humanos.
DISCUSIÓN
Hemos descrito el proceso de creación de una nueva escuela de Medicina en el Perú, diseñada de acuerdo al modelo de educación basada en competencias. En el proceso, hubieron muchos aprendizajes, dudas y dificultades que vencer y decisiones que tomar, que se convierten en lecciones aprendidas que queremos compartir.
La primera reflexión se refiere al significado del currículo y sus implicancias. Es común pensar que un currículo es un listado ordenado de asignaturas, que se distribuyen en forma secuencial en el tiempo. Hemos visto que un currículo es mucho más que eso: incluye definir los resultados que se espera alcanzar, los contenidos, las competencias, las estrategias, la metodología, la evaluación y los recursos a emplear. Es un proceso de construcción de aprendizajes que articula todos los componentes para el logro de los resultados, que responden a las necesidades de la población y de los sistemas de salud.
Otro tema que requiere discusión es el concepto de competencia, algunos describen una competencia como un listado de conocimientos, habilidades y actitudes que se dan simultáneamente y que el alumno debe memorizar. Una competencia es mucho más que eso, es un aprendizaje complejo que requiere la integración de estos tres elementos en forma integral, de modo que se conviertan en un comportamiento habitual. Esto solo se logra cuando el estudiante participa en forma activa en experiencias de aprendizaje adecuadas, de manera que su manera de pensar y de actuar cambian, ello se refleja en conductas observables y medibles. Por esto es tan importante la aplicación de metodología activa en la educación por competencias (ABP, TBL, simulación; etc).
Sobre el perfil profesional, para algunos es una especie de “declaración de principios” que no necesariamente guarda relación con la actividad educativa. Por el contrario, en el proceso descrito el perfil es la base del proceso de diseño, es el listado de especificaciones para construir el mapa curricular y para definir los contenidos, las estrategias, la metodología y los recursos. El perfil vincula el currículo a la realidad del contexto en que se desarrolla, para mantener esta vinculación es necesario hacer un esfuerzo continuo de análisis y reajuste, el currículo debe mantenerse vivo. Ello requiere liderazgo de las autoridades, participación activa de los docentes y una organización adecuada que soporte el cambio, de lo contrario la entropía se encargará de destruir lo avanzado.
La elección de las metodologías a emplear fue producto de un cuidadoso proceso de análisis. Así por ejemplo, la inserción de la simulación se produjo luego de la visita a algunos centros de simulación, de estudiar con que objetivos la usaríamos y a que nivel del currículo, así como los costos involucrados. La implementación del Centro de Simulación fue progresiva, a la par del avance de los estudiantes y de la capacitación del cuerpo docente. Por los resultados obtenidos, podemos decir que valió la pena, que apoya decididamente el aprendizaje de los alumnos y motiva al cuerpo docente.
Sobre las estrategias educacionales, una primera decisión fue sobre el grado de integración del currículo, nos decidimos por un currículo híbrido, que combina asignaturas y sesiones de ABP , frente a la posibilidad de un currículo totalmente integrado en el que desaparecen las asignaturas y el currículo se desarrolla a partir de casos clínicos referidos a temas integradores: tos, dolor, cefalea y otros. Con relación a la integración curricular se debatió el empleo intensivo del ABP, por tres razones principales: las dudas sobre la preparación de los estudiantes para esta metodología, el no contar con docentes capacitados y los costos involucrados. Los estudiante respondieron muy bien a la metodología, fueron adaptándose a ella progresivamente y encontrando su valor. Fue indispensable capacitar a los docentes para la preparación de los casos y el manejo de la metodología. En lo que repecta a los costos, el número de alumnos por grupo es el factor crítico, la literatura recomienda grupos de ABP de 8 alumnos, empezamos a trabajar con12 y finalmente con 15 alumnos con buenos resultados. Posteriormente, reemplazamos el ABP por el Team Based Learning (TBL) para los alumnos de los primeros ciclos, como una forma de prepararlos para el ABP (30,31).
La decisión de implementar un currículo integrado tuvo impacto sobre la organización de la escuela. La estructura por departamentos correspondientes a áreas de conocimiento especializadas, es contraria al concepto de integración, decidimos alinear la organización con el currículo: la escuela cuenta con un director, que lidera e integra todos los aspectos del currículo; coordinadores de cada uno de los ejes verticales; coordinadores de los cursos integrados; coordinadores de ciencias preclínicas, de ciencias clínicas, de simulación, de ABP, de salud pública y de investigación, además de coordinadores por asignatura. Esta organización permite mantener el currículo integrado, controla la calidad de los procesos educativos y el logro de la integración de las competencias en cada curso, de acuerdo a la matriz de articulación de cursos y competencias. Esta organización está en función a la docencia, para el desarrollo de la investigación, la Facultad cuenta con un Centro de Investigación que reúne a los profesores investigadores.
Sobre la competencia de investigación y aplicación del método científico, se acordó que la competencia incluya entre sus criterios “ hace investigación y publica”. El objetivo es que todos los estudiantes en su vida profesional apliquen el método científico y quiene así lo deseen, estén preparados para dedicarse a la investigación. En esta línea de cursos se desarrolla la experiencia completa que implica ir desde la idea de investigación hasta su publicación en una revista indizada. Por ello, los alumnos de UPC han sido los que más trabajos han presentado (42) y ganado en los últimos cuatro años de los congresos científicos peruanos de estudiantes de Medicina. La mitad de nuestros egresados ha publicado un artículo en una revista MEDLINE y la primera tesis publicada fue en Transactions of the Royal Society of Tropical Medicine and Hygiene (43).
Para llevar a la práctica un currículo innovador, lo primero es contar con docentes que manejan la metodología, que viven la cultura del modelo educativo. Ello necesita que estén capacitados, no solo en el manejo de métodos sino también en la filosofía educativa que los sustenta. Se llevó a cabo un plan de capacitación mediante el cual los directivos y coordinadores de ejes verticales tomaron una Maestría en Educación Superior y los docentes recibieron capacitación en EBC de por lo menos 12 horas al año, además de capacitación en metodologías específicas. De esta forma, se generó una cultura común que es un factor central para que el modelo educativo sea sostenible en el tiempo.
Cuando los doctores Carlos Battilana, José Piscoya y la autora, asumimos el reto de crear la nueva Escuela de Medicina, sabíamos que encontraríamos resistencia, especialmente entre organizaciones médicas y universitarias de larga trayectoria, que podían dificultar el desarrollo del proyecto. Pero sabíamos también que contábamos con condiciones internas muy favorables para su desarrollo: se trataba de crear una nueva escuela, reduciendo así la resistencia al cambio, que se puede dar en instituciones antiguas, en las que los docentes son los principales factores de resistencia. Un factor muy favorable a considerar fue que la UPC tenía 9 años de experiencia desarrollando un modelo propio de EBC y contaba con un equipo multidisciplinario de especialistas que apoyaban la tarea. Las autoridades universitarias respaldaban plenamente la propuesta. Los tres integrantes de la comisión estábamos comprometidos con la meta de innovar en educación médica en el país y de crear un nuevo tipo de médico, teníamos experiencia y le pusimos pasión. Estos ingredientes fueron críticos en el proceso de diseño. En la etapa de implementación y desarrollo lo más importante fue contar con un equipo de directores y coordinadores con liderazgo y compromiso con la calidad y la innovación, con un equipo de docentes comprometidos y capacitados y con el compromiso de los alumnos. El personal de todo nivel hizo que lo propuesto se haga realidad, que los equipos y los edificios funcionen.
Conflictos de interés: Graciela Risco de Domínguez integró la Comisión Orgnizadora de la Escuela de Medicina de la UPC, siendo vicerrectora académica de la Universidad. A partir de noviembre de 2011, hasta marzo de 2014 desempeñó el cargo de decana de la Facultad de Ciencias de la Salud, de la cual la Escuela de Medicina forma parte.
Fuentes de financiamiento: autofinanciado
Referencias Bibliográficas
1.Carraccio C, Wolfsthal SD, Englander R, Ferentz K, Martin C. Shifting paradigms: from Flexner to competencies . Acad Med. 2002 May;77(5):361-7.
2. Flexner A. Medical education in the United States and Canada: a report to the Carnegie Foundation for the Advancement of Teaching . New York: The Carnegie Foundationfor the Advancement of Teaching; 1910.
3. Frenk J, Chen L, Bhutta ZA, Cohen J, Crisp N, Evans T, et all. Health professionals for a new century: transforming education to strengthen health systems in an interdependent world. Lancet. 2010 Dec 4;376(9756):1923-58. doi: 10.1016/S0140-6736(10)61854-5.
4. World Federation for Medical Education. Basic medical education: WFME. Global standards for quality improvement [Internet]. Copenhagen: WFME; 2012 [citado el 01 de setiembre de 2014]. Disponible en: http://www.wfme.org/standards/bme
5. Association of American Medical Colleges. Educating doctors to provide high quality medical care: A vision for medical education in the United States . Washington DC: Association of American Medical Colleges; 2004.
6. Gonzalez J, Wagenaar R. Tuning educational structures in Europe. Final report. Phase one . Bilbao: Universidad de Deusto; 2003.
7. Perú, Congreso de la República. Ley 27154: Ley que Institucionaliza la Acreditación de facultades o escuelas de medicina. Lima: Congreso de la República; 1999.
8. Perú, Ministerio de Salud. Resolución Suprema 013-2001-SA: Estándares Mínimos para la Acreditación de Facultades o Escuelas de Medicina Humana. Lima: MINSA; 2001.
9. Perú, Ministerio de Salud. Resolución Suprema 252-2001-SA: Estándares Mínimos Para Evaluación Previa a la Creación de una Facultad o Escuela de Medicina Humana. Lima: MINSA; 2001.
10. Comisión para la Acreditación de Facultades o Escuelas de Medicina. Ley, Normas de Ejecución y Estándares Mínimos para la Acreditación de Facultades o Escuelas de Medicina . Lima: CAFME; 2001.
11. Galván L. Educación basada en competencias UPC. Lima: Universidad Peruana de Ciencias Aplicadas; 2006.
12. Spady W. Outcome based education: critical issues and answers . Arlington: American Association of School Administrators; 1994.
13. Risco Denegri MG, Risco de Domínguez G, Battilana C, Piscoya J. Estrategia metodológica del diseño e implementación de un currículo médico basado en competencias: el caso de la UPC . En: Libro de resúmenes: II Congreso Peruano de Educación Médica. Trujillo: ASPEFAM; 2007. p. 32.
14. Harden RM. Ten questions to ask when planning a course or curriculum . Med Educ. 1986 Jul;20(4):356-65.
15. Smith SR. AMEE guide N° 14: Outcome-based education: Part 2-Planning, implementing and evaluating a competency-based curriculum . Med Teach. 1999;21(1):15-22.
16. Kern DE, Thomas PA, Howard DM, Bass EB. Curriculum development for medical education: a six-step approach . Baltimore: Johns Hopkins University Press; 1998.
17. Risco de Dominguez G. Educación médica: nuevas tendencias, desafíos y oportunidades. An Acad Nac Med. 2006;2006:80-8.
18. Lip C, Vargas A, Zeballos W, Longa J, Hurtado J. Situación del profesional médico cirujano a ocho años de iniciada la reforma de la salud y la seguridad social . An Fac Med. 2000;61(2):99-124.
19. Consorcio ESAN. Propuesta de un sistema de evaluación y concurso de plazas de SERUMS. Lima: MINSA; 1998.
20. Organización Panamericana de la Salud. Situación de salud en las Américas. Indicadores Básicos . Washington DC: OPS; 2005.
21. Oficina General de Epidemiología, Ministerio de Salud. Perú. Análisis de la Situación de Salud del Perú – 2003 . Lima: OGE/MINSA; 2004.
22. Organización Mundial de la Salud. Informe sobre la salud en el mundo 2006 - Colaboremos por la salud . Ginebra: OMS; 2006.
23. Apoyo Consultoría. Estudio del mercado de formación de médicos y su futura demanda laboral. Lima: Apoyo Consultoría; 2005.
24. Harden RM. AMEE guide N°. 14: Outcome-based education: Part 1- An introduction to outcome based education . Med Teach. 1999;21(1):7-14.
25. Simpson JG, Furnace J, Crosby J, Cumming AD, Evans PA, Friedman Ben David M, et al. The Scottish doctor-learning outcomes for the medical undergraduate in Scotland: a foundation for competent and reflective practitioners . Med Teach. 2002 Mar;24(2):136-43.
26. Schwarz MR, Wojtczak A. Global minimum essential requirements: a road towards competency oriented medical education . Med Teach. 2002 Mar;24(2):125-9.
27. Velasquez A. La carga de enfermedad y lesiones en el Perú y las prioridades del plan esencial de aseguramiento universal . Rev Peru Med Exp Salud Publica. 2009 AbrJun;26(2):222-31.28. Harden RM, Sowden S, Dunn WR. Educational strategies in curriculum development: the SPICES model . Med Educ. 1984 Jul;18(4):284-97.
29. Maudsley G, Strivens J. Promoting professional knowledge, experiential learning and critical thinking for medical students . Med Educ. 2000 Jul;34(7):535-44.
30. Bermúdez-García A, Mory-Arciniega C. Team Based-Learning (TBL) as a primary strategy for the development of generic competences in medical students: the Peruvian case . Med Teach. 2011;33(10):862.
31. Champin D, Huaman-Mesias L, Gavino-Gutierrez A. Uso de Team Based Learning para el aprendizaje de biología en estudiantes de medicina. Rev Peru Med Exp Salud Publica. 2014;31(3):601-2.
32. Harden RM. The integration ladder: a tool for curriculum planning and evaluation . Med Educ. 2000 Jul;34(7):551-7.
33. Harden RM. What is a spiral curriculum? Med Teach. 1999;21(2):141-3. doi: 10.1080/01421599979752.
34. Harden RM, Davis MH, Crosby JR. The new Dundee medical curriculum: a whole that is greater than the sum of the parts . Med Educ. 1997 Jul;31(4):264-71.
35. Universidad Peruana de Ciencias Aplicadas. Reglamento de Grados y Títulos de la Facultad de Ciencias de la Salud . Lima: UPC; 2013.
36. Ziv A, Ben-David S, Ziv M. Simulation based medical education: an opportunity to learn from errors . Med Teach. 2005 May;27(3):193-9.
37. Ziv A, Wolpe PR, Small SD, Glick S. Simulation-based medical education: an ethical imperative . Acad Med. 2003 Aug;78(8):783-8.
38. Motola I, Devine LA, Chung HS, Sullivan JE, Issenberg SB. Simulation in healthcare education: a best evidence practical guide. AMEE Guide No. 82 . Med Teach. 2013 Oct;35(10):e1511-30. doi: 10.3109/0142159X.2013.818632.
39. Bermudez-García A, Mory-Arciniega C. Contacto temprano del alumno de Medicina con su realidad de salud. Experiencia peruana . Educ Med. 2011;14(3):161.
40. Champin D, Risco de Dominguez G. Formación del estudiante de Medicina en salud pública y atención primaria de la salud, una experiencia en el Perú . Rev Peru Med Exp Salud Publica. 2013;30(2):347-9.
41. Champin D. Evaluación por competencias en la educación médica. Rev Peru Med Exp Salud Publica. 2014;31(3):566-71.
42. Taype-Rondán A, Jhonston EJ, Goicochea-Lugo S, Patiño-Calla K, García-Navarrete N, Díaz-Vélez C. Características de los autores corresponsales que participaron en un congreso científico estudiantil en Perú . CIMEL. 2012;17(2):68-75.
43. Espejo PW, Peralta FO, Pacheres HC, del Valle LJ, Tapia AC, Mayra JB, et al. Diarrhoea caused by rotavirus in a regional Peruvian hospital: determination of circulating genotypes . Trans R Soc Trop Med Hyg. 2014 Jul;108(7):425-30. doi: 10.1093/ trstmh/tru059.
Correspondencia:
Graciela Risco de Dominguez
Dirección: Calle Alberto
Ulloa 161. Dpto 101 San Isidro. Lima, Perú
Telefono:
51-1-2212045
Correo electrónico:
gdomingu@gmail.com
Recibido: 20-08-14
Aprobado: 03-09-14